La prescripción potencialmente inapropiada (PPI) es frecuente en ancianos. Se ha convertido en un problema de salud pública mundial por su relación con efectos adversos a medicamentos (EAM), aumento de la morbimortalidad, visitas a urgencias y consumo de recursos. El objetivo principal de este estudio fue determinar si el uso de un programa de notificación de PPI en pacientes ancianos hospitalizados condujo a una reducción en su prescripción.
MétodoSe realizó un estudio quasi-experimental pre-post. La identificación de las PPI se llevó a cabo según los criterios de Beers (actualización 2012) y STOPP-START (versión 2008). Se elaboró un informe individualizado sobre PPI y se evaluó el efecto de esta intervención.
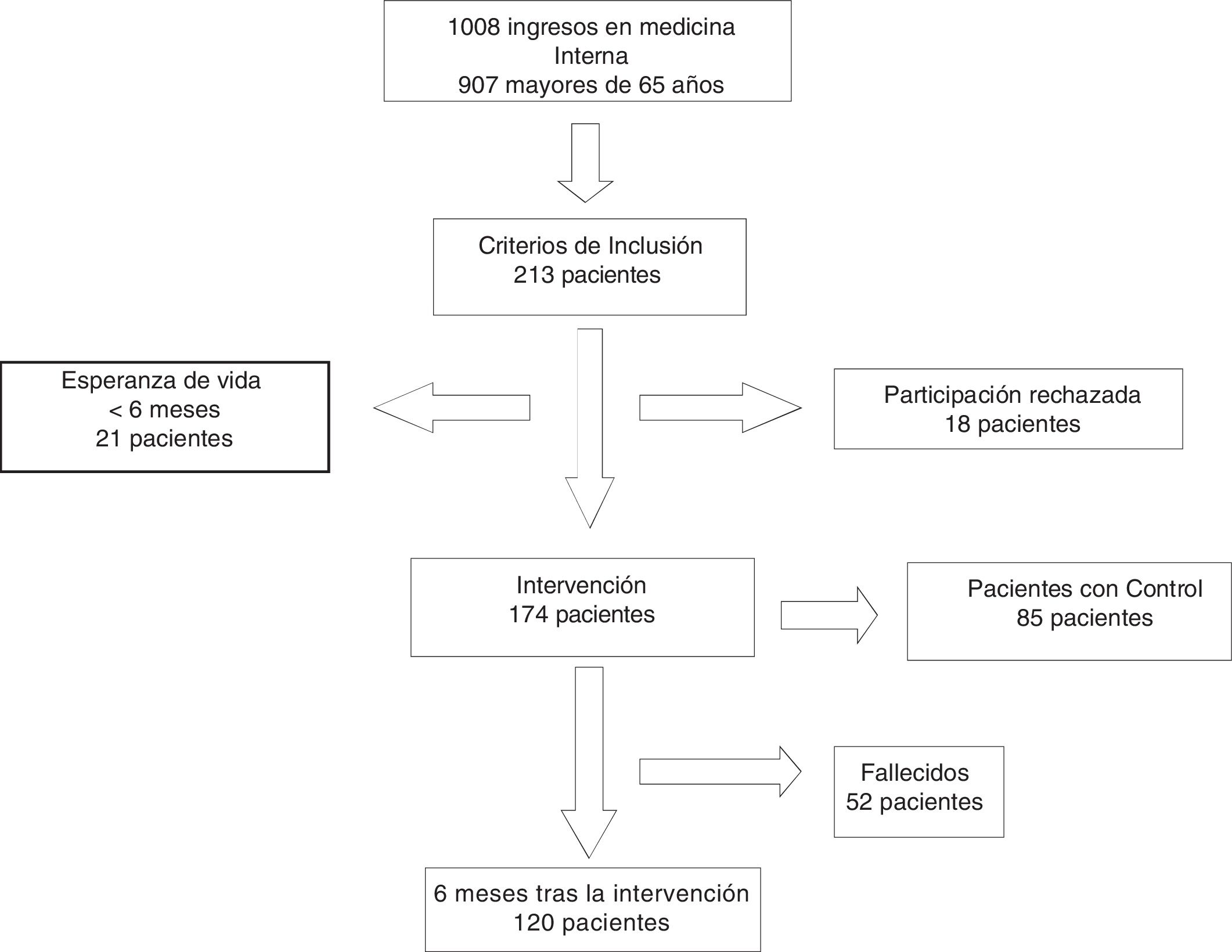
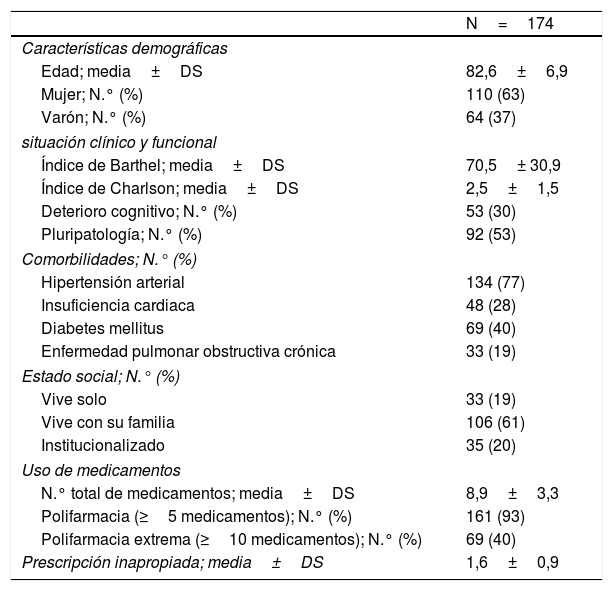
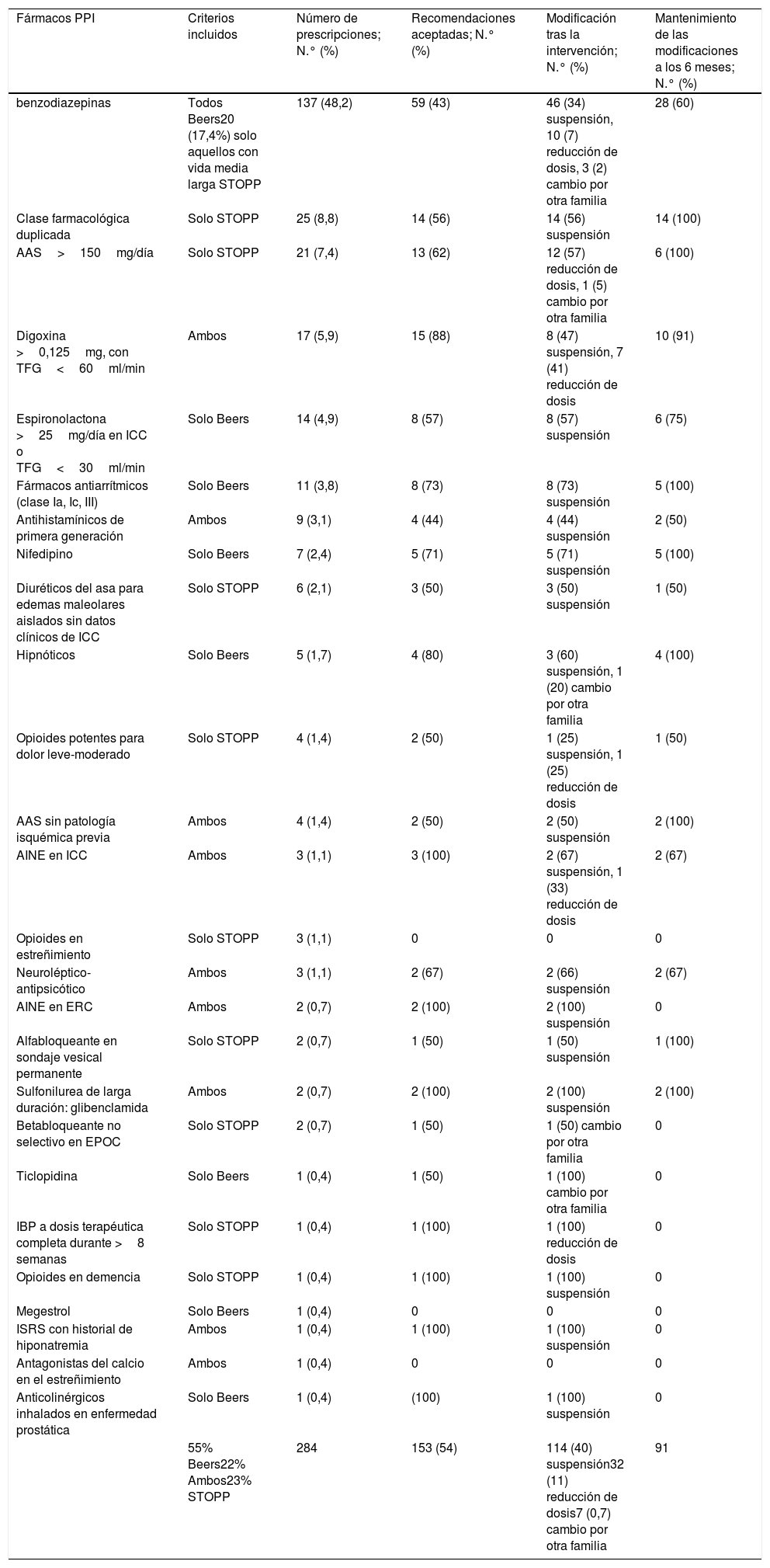
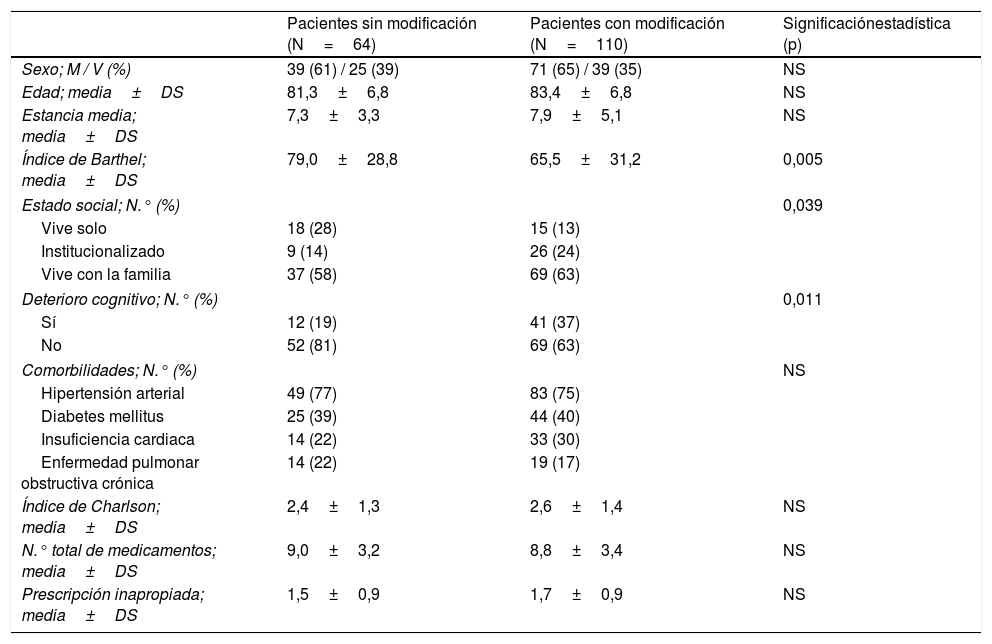
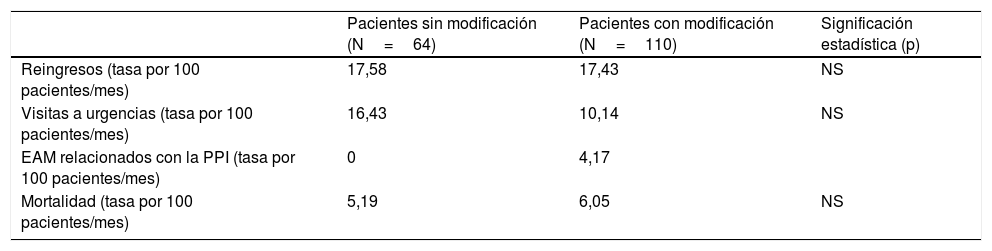
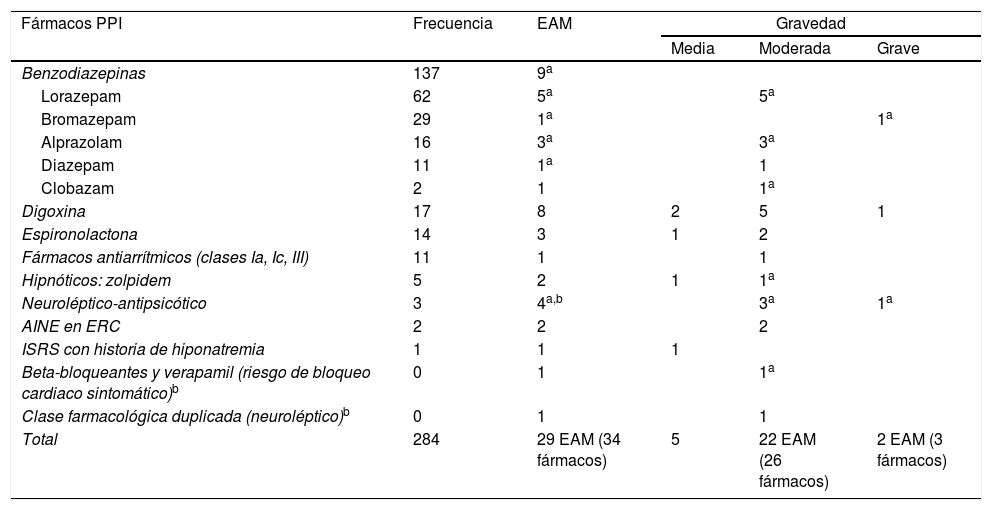
ResultadosSe incluyeron 174 pacientes con 284 PPI. Se aceptaron el 54% (153) de las recomendaciones. La única variable que demostró contribuir a la presencia de modificaciones en la PPI fue el índice de Barthel. Los pacientes a los que se les modificó la PPI se caracterizaron por ser significativamente más dependientes (p=0,005), presentar deterioro cognitivo (p=0,001) y encontrarse más institucionalizados (p=0,039) que aquellos a los que no se les realizó ninguna modificación. Se produjeron menos reingresos, visitas a urgencias y menor mortalidad al comparar los pacientes con y sin modificaciones de PPI, pero sin diferencias significativas. Se identificaron 32 EAM, 29 relacionados con fármacos inapropiados. Los EAM se asociaron con PPI respecto a otros fármacos de manera significativa (p<0,001), odds ratio 242,5 (IC 95%: 56,9-1.023,6).
ConclusionesLa revisión de la medicación en pacientes de edad avanzada, junto con el uso de herramientas que ayudan en la identificación de fármacos inapropiados, conlleva una reducción de la PPI y contribuye de manera significativa a la mejora continua de la medicación crónica en los ancianos.
Potentially inappropriate prescription (PIP) is common in elderly people. It has become a global public health problem due to its association with adverse drug effects (ADE), increased morbidity and mortality, emergency care visits and resource use. The main aim of this study was to determine whether the use of a notification program of PIP in elderly patients admitted in the hospital led to a reduction of their prescription.
MethodA quasi-experimental before-after study was conducted. PIP were identified by using Beers (2012 update) and STOPP-START criteria (2008 version). An individualized report on PPI was prepared and the effect of this intervention was evaluated.
Results174 patients were included who presented 284 PIP. 54% (153) of the recommendations were accepted. Barthel index was the only variable that proved to contribute to the presence of PIP modifications. The patients whose PIP drugs were modified were significantly more dependent (p=0.005), presented cognitive impairment (p=0.001) and were more institutionalized (p=0.039) than those without any modifications. There were fewer readmissions, emergency care visits and mortality within six months after intervention comparing patients with and without PIP modifications, but without significant differences. 32 ADE were detected, 29 related with PIP drugs. Adverse events were significantly associated with PIP drugs, versus other medications (p<0.001), odds ratio 242.5 (CI95%: 56.9-1023.6).
ConclusionsReview of medication in elderly patients, along with the use of tools that help in the identification of dangerous drugs, entail a reduction of inadequate prescription and significantly contribute to the continuous improvement of chronic medication in elders.
Artículo
Diríjase desde aquí a la web de la >>>FESEMI<<< e inicie sesión mediante el formulario que se encuentra en la barra superior, pulsando sobre el candado.
Una vez autentificado, en la misma web de FESEMI, en el menú superior, elija la opción deseada.

>>>FESEMI<<<