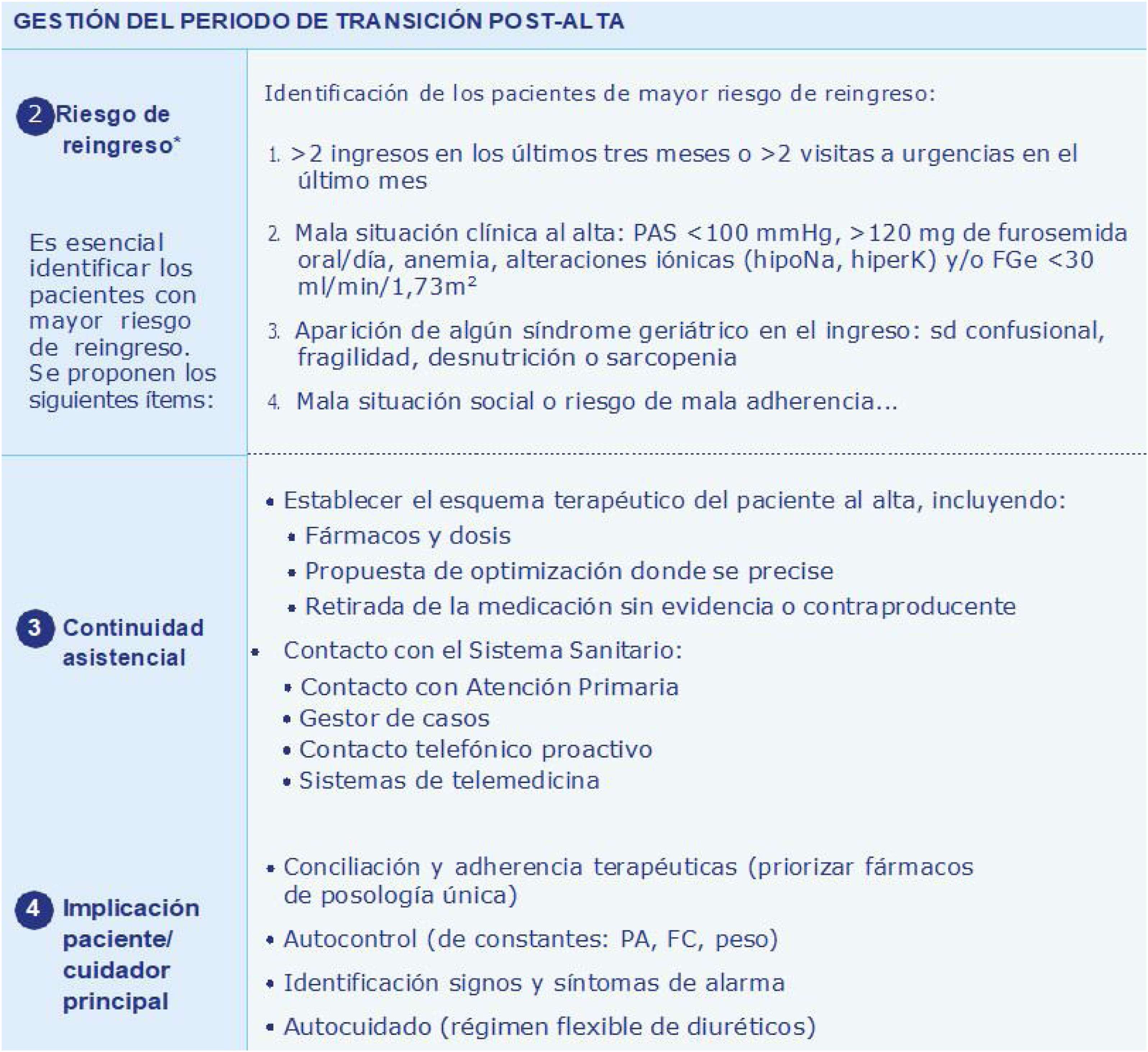
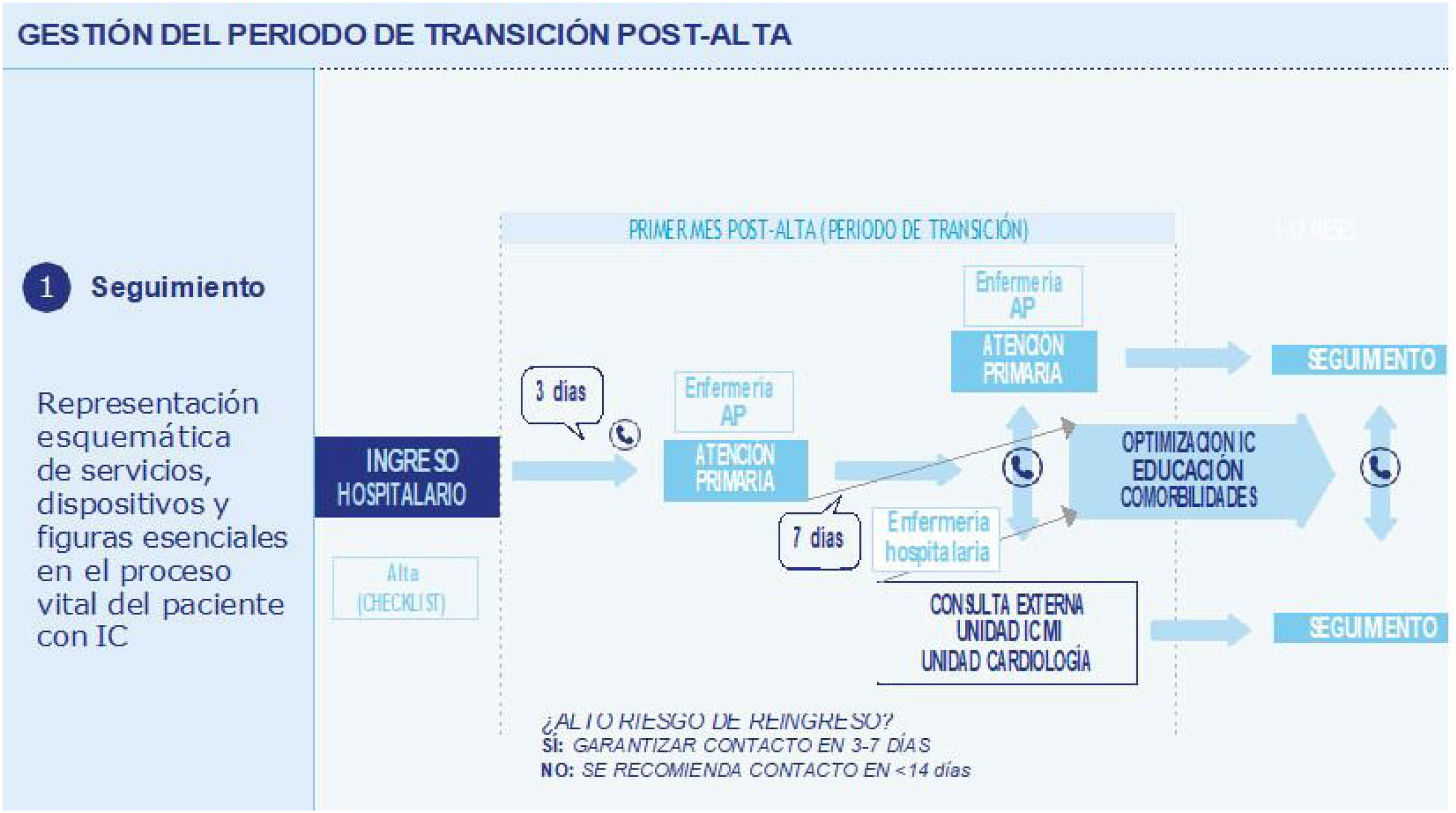
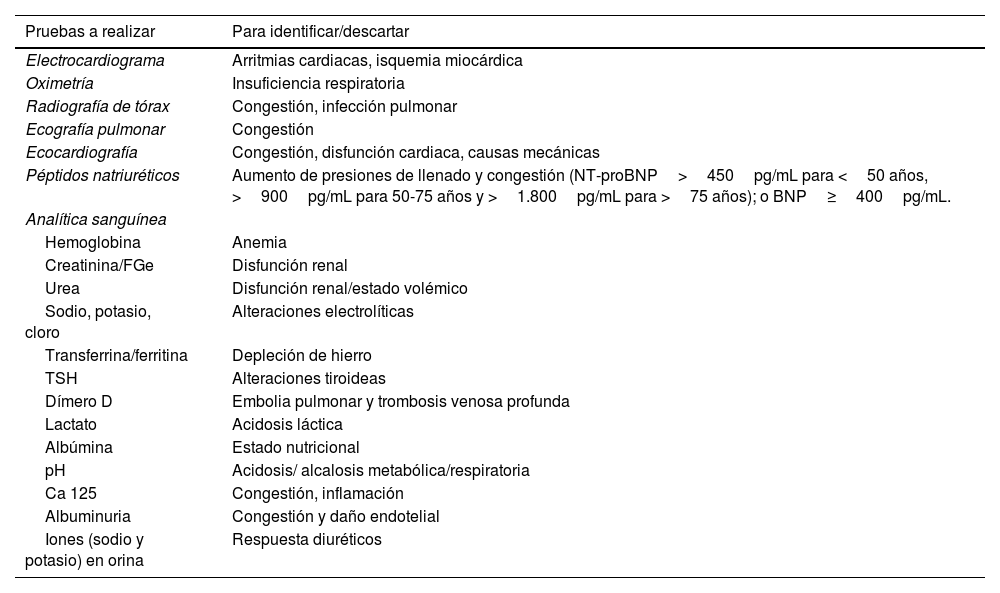
La insuficiencia cardiaca aguda (ICA) está asociada a una importante morbimortalidad, constituyendo la primera causa de hospitalización en mayores de 65 años en nuestro país. Las principales recomendaciones recogidas son: 1) al ingreso, se recomienda realizar una evaluación integral, considerando el tratamiento habitual y comorbilidades, ya que condicionan el pronóstico; 2) en las primeras horas de atención hospitalaria, el tratamiento descongestivo es prioritario, y se recomienda un abordaje terapéutico diurético precoz y escalonado en función de la respuesta; 3) durante la fase estable, se recomienda considerar el inicio y/o titulación del tratamiento con fármacos basados en la evidencia, es decir, sacubitrilo/valsartán o inhibidores de la enzima convertidora de angiotensina/antagonistas de los receptores de angiotensina II, betabloqueantes, antialdosterónicos e inhibidores SGLT2, y 4) en el momento del alta hospitalaria, es recomendable utilizar un listado —tipo check-list— para optimizar el manejo del paciente hospitalizado e identificar las opciones más eficientes para mantener la continuidad de cuidados tras el alta.
Acute heart failure (AHF) is associated with significant morbidity and mortality and it stands as the primary cause of hospitalization for individuals over the age of 65 in Spain. This document outlines the main recommendations as follows: (1) upon admission, it is crucial to conduct a comprehensive assessment, taking into account the patient's standard treatment and comorbidities, as these factors determine the prognosis of the disease; (2) During the initial hours of hospital care, prioritizing decongestive treatment is essential. It is recommended to adopt an early staged diuretic therapeutic approach based on the patient's response; (3) In order to manage patients in the stable phase, it is advisable to consider initiating and/or adjusting evidence-based drug treatments such as sacubitril/valsartan or angiotensin-converting enzyme inhibitors/angiotensin II receptor blockers, beta blockers, aldosterone antagonists, and SGLT2 inhibitors; (4) Upon hospital discharge, utilizing a checklist is recommended to optimize the patient's management and identify the most efficient options for ensuring continuity of care post-discharge.
Artículo
Diríjase desde aquí a la web de la >>>FESEMI<<< e inicie sesión mediante el formulario que se encuentra en la barra superior, pulsando sobre el candado.
Una vez autentificado, en la misma web de FESEMI, en el menú superior, elija la opción deseada.

>>>FESEMI<<<