Evaluación de la calidad de la asistencia a los pacientes con diabetes mellitus ingresados en España.
MétodosEstudio transversal que incluyó a 1.193 (26,7%) pacientes con diabetes tipo 2 o hiperglucemia de un total de 4.468 pacientes ingresados en los servicios de medicina interna de 53 hospitales (España). Se recogieron datos demográficos, adecuación de la monitorización de la glucemia capilar, tratamiento administrado durante el ingreso y terapia recomendada al alta.
ResultadosLa edad mediana fue de 80 años (74-87), 561 (47%) pacientes eran mujeres, con un índice de Charlson de 4 (2-6) puntos, siendo clasificados frágiles 742 (65%). La mediana de glucemia al ingreso fue de 155 (119-213) mg/dL. Al tercer día de ingreso el número de glucemias capilares en objetivo (80-180mg/dL) fue de 792/1.126 (70,3%) en el predesayuno, 601/1.083 (55,4%) en la precomida, 591/1.073 (55,0%) en la precena y 317/529 (59,9%) durante la noche. Se observó hipoglucemia en 35 (0,9%) pacientes. El tratamiento durante el ingreso fue realizado con insulina en escala móvil en 352 (40,5%) pacientes, insulina basal y análogos de insulina rápida en 434 (50%) y dieta exclusivamente en 101 (9,1%). Un total de 735 (61,6%) pacientes disponían de un valor reciente de HbA1c. En el alta se incrementó el uso de iSGLT2 (30,1 vs. 21,6%; p<0,001) y el uso de insulina basal (25,3 vs. 10,1%; p<0,001).
ConclusionesExiste un excesivo uso de insulina en escala móvil, una deficiente información de los valores de HbA1c y una prescripción aún deficiente de tratamientos con beneficio cardiovascular al alta.
Evaluation of the quality of care for patients with diabetes mellitus admitted to hospitals in Spain.
MethodsCross-sectional study in one day that included 1193 (26.7%) patients with type 2 diabetes or hyperglycemia out of 4468 patients admitted to the internal medicine departments of 53 hospitals in Spain. We collected demographic data, adequacy of capillary glycemic monitoring, treatment administered during admission, and recommended therapy at discharge.
ResultsThe median age of the patients was 80 years (74-87), of which 561 (47%) were women, with a Charlson index of 4 points (2-6), and 742 (65%) were fragile. Median blood glucose on admission was 155mg/dL (119-213). On the third day, the number of capillary blood glucose levels in target (80-180mg/dL) was pre-breakfast 792/1126 (70.3%), pre-lunch 601/1083 (55.4%), pre-dinner 591/1073 (55.0%) and night 317/529 (59.9%). A total of 35 patients (0.9%) were suffering from hypoglycemia. Treatment during hospitalization was performed with sliding scale insulin in 352 (40.5%) patients, with basal insulin and rapid insulin analogs in 434 (50%), or with diet exclusively in 101 (9.1%). A total of 735 (61.6%) patients had a recent HbA1c value. At the time of discharge, the use of iSGLT2 increased significantly (30.1% vs. 21.6%; p<0.001), as well as the use of basal insulin (25.3% vs. 10.1%; p<0.001).
ConclusionsThere is an excessive use of insulin on a sliding scale as well as deficient information on HbA1c values and an even deficient prescription at the discharge of treatments with cardiovascular benefit.
La diabetes mellitus y la hiperglucemia constituyen entre el 15-25% de los diagnósticos en pacientes ingresados en los servicios de medicina interna1–3. Estos términos engloban a pacientes con diabetes mellitus conocida, pacientes con diabetes no conocida y pacientes con hiperglucemia de estrés, definida como aquella elevación anormal de glucosa que desaparece tras resolución de la enfermedad aguda.
Los datos procedentes de estudios observacionales y ensayos clínicos muestran la asociación existente entre hiperglucemia y pronóstico adverso en términos de mortalidad, morbilidad, estancia hospitalaria, infecciones y otras complicaciones4–7. Existe información que indica que la corrección de la hiperglucemia reduce la aparición de infecciones, complicaciones hospitalarias y mortalidad8,9.
Los fármacos antihiperglucemiantes, tales como sulfonilureas, metformina y tiazolidinedionas no están recomendados para su uso en el hospital debido al riesgo de efectos adversos7. Existen experiencias con otros fármacos tales como inhibidores de la enzima dipeptidil-peptidasa 4 (iDPP4), inhibidores del cotransportador sodio glucosa 2 (iSGLT2), o agonistas del receptor del péptido similar al glucagón tipo 1 (AR-GLP1), pero su uso hospitalario aún no está muy extendido10–12. Las guías de práctica clínica recomiendan para el control de la hiperglucemia en el hospital la utilización de insulina cuando los valores de glucosa son iguales o superiores a 180mg/dL (10mmol/L) confirmados en 2 ocasiones7,13. Una vez iniciado el tratamiento el objetivo de control es mantener un rango de glucosa entre 140-180mg/dL (7,8-10mmol/L), evitando hipoglucemias. En la transición del paciente al alta se recomienda una planificación estructurada con una visita de seguimiento en un plazo inferior a 30 días, el ajuste de la medicación basado en valores recientes de HbA1c, la educación al paciente para la automonitorización e identificación de hipoglucemias, así como consejos respecto a la dieta y la toma de medicación en los días de enfermedad. Sin embargo, la adherencia a las guías de práctica clínica sobre el tratamiento y monitorización de la hiperglucemia en el hospital no siempre es completa14.
En el presente estudio de ámbito nacional analizamos la prevalencia de diabetes e hiperglucemia en los servicios de medicina interna, el grado de control glucémico, el tipo de fármacos utilizados para el control de la glucosa, la incidencia de hipoglucemia y la adecuación del tratamiento en el alta hospitalaria.
MétodosDiseño del estudio y criterios de selecciónSe llevó a cabo un estudio transversal de prevalencia en un día. Se envió un correo electrónico a los miembros del Grupo de Trabajo de Diabetes, Obesidad y Nutrición y a todos los socios de la Sociedad Española de Medicina Interna invitándoles a participar en el estudio. Se planificó la inclusión de los pacientes un día seleccionado por los investigadores en los periodos del 24 al 28 de octubre y del 7 al 11 de noviembre de 2022. En el estudio participaron los servicios de medicina interna de los centros incluidos en el catálogo nacional de hospitales de España 2021.
Consecutivamente, seleccionamos los pacientes que presentaron diabetes mellitus o hiperglucemia en urgencias (glucosa >180mg/dL). Excluimos del estudio a los pacientes menores de 15 años de edad y a aquellos ingresados en áreas críticas. El estudio siguió las recomendaciones STROBE sobre elaboración de estudios observacionales.
Recogida de datosSe recogió de forma anonimizada información relacionada con el hospital participante, tal como la localización, número de camas, número de pacientes ingresados en la fecha del estudio y estado de afiliación a universidades.
La información relativa a los pacientes incluyó edad, sexo, condición de fumador, tipo de diabetes, duración de la diabetes desde el diagnóstico, último valor de HbA1c y fecha de la misma, estimación del filtrado glomerular (CKD-EPI), grado de fragilidad, índice de comorbilidad de Charlson, tratamiento para la diabetes antes del ingreso, motivo de la hospitalización, tratamiento para la diabetes administrado al tercer día de hospitalización, uso de nutrición enteral o parenteral, tratamiento con glucocorticoides sistémicos, valor de glucemia al ingreso y valores de glucemia capilar a las 72h del ingreso y la presencia de hipoglucemia (glucosa <70mg/dL) durante la hospitalización.
Desenlaces analizadosEntre los desenlaces primarios analizados se evaluó la frecuencia de monitorización de la glucosa adaptada a la ingesta o la medicación del paciente, el uso de insulina en régimen basal-bolo o basal-bolo-corrección como método de control de la hiperglucemia y la disponibilidad reciente de HbA1c previa al alta hospitalaria (en un plazo inferior a 3 meses).
Como desenlaces secundarios se analizó la frecuencia de modificación del tratamiento inicial en base a la presencia de enfermedad cardiovascular, insuficiencia cardiaca o enfermedad renal.
Consideraciones éticasEl estudio fue llevado a cabo cumpliendo los requisitos de la legislación española en materia de investigación biomédica, protección de datos y bioética. El estudio fue aprobado por la junta de revisión institucional. Todos los pacientes dieron su consentimiento informado.
Análisis estadísticoSe utilizó estadística descriptiva calculando media y desviación típica para variables cuantitativas paramétricas, y mediana y rango intercuartílico para variables cuantitativas no paramétricas, número absoluto y porcentaje para variables cualitativas. Las comparaciones entre variables categóricas se realizaron mediante la prueba de Chi-cuadrado. Todos los análisis fueron estimados para 2 colas. Se consideraron significativos los valores de p<0,05.
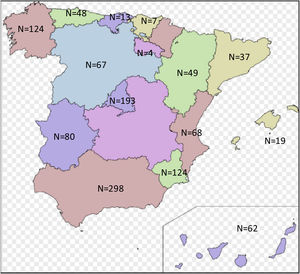
ResultadosEn el estudio participaron un total de 53 hospitales de España, de los cuales 10 (19%) eran de primer nivel, 20 (38%) de segundo nivel y 23 (43%) eran hospitales de tercer nivel o de referencia. Estuvieron representadas todas las comunidades autónomas a excepción de Castilla-La Mancha y Navarra (fig. 1). En el momento del estudio un total de 4.468 pacientes adultos estaban hospitalizados en servicios de medicina interna de los hospitales participantes, de los cuales 1.193 (26,7%) presentaban diabetes o hiperglucemia, clasificada en diabetes tipo 1 (N=14), diabetes tipo 2 (N=1053), hiperglucemia de estrés (N=78) u otros tipos de diabetes (N=48). Un total de 156 pacientes fueron diagnosticados de diabetes no conocida durante el ingreso.
Características de los pacientesLa edad mediana de los pacientes fue de 80 años (rango intercuartílico [RIC]: 74-87), de los cuales 561 (47%) eran mujeres (tabla 1). La duración de la diabetes mellitus desde el momento de diagnóstico tuvo una mediana [RIC] de 12 años6–18. Previo al ingreso en el hospital el tratamiento para la diabetes se realizaba en 606 (51%) paciente con fármacos orales, en 261 (22%) con fármacos orales e insulina y en 120 (10%) con tratamiento insulínico, exclusivamente. Entre los fármacos orales, los más frecuentemente utilizados eran 557 (47%) metformina, 400 (34%) inhibidores del enzima dipeptidil peptidasa 4 (iDPP4) y 256 (22%) inhibidores del cotransportador sodio-glucosa 2 (iSGLT2). Solo 8 (0,7%) de los pacientes recibía tratamiento con agonistas del receptor péptido similar al glucagón tipo 1 (AR-GLP1). Respecto a los motivos de ingreso en el hospital, solo se debió a problemas relacionados con la diabetes en 50 (4%) pacientes, mientras que en la mayoría de los pacientes los motivos de ingreso fueron debidos a enfermedad infecciosa en 652 (55%), enfermedad cardiovascular en 346 (29%), enfermedad respiratoria en 378 (31%) o genitourinaria en 231 (19%). Los pacientes presentaban una elevada comorbilidad medida por una mediana (RIC) de índice de Charlson de 4 (2-6) puntos y 742 (65%) presentaban criterios de fragilidad según la escala de Frail. Un total de 673 (57%) pacientes mostraron un filtrado glomerular estimado inferior a 60ml/min/1,73m2.
Características de la población estudiada
| Variable | |
| Edad, años | 80 [74-87] |
| Categoría de edad | |
| <65 años | 123 (10,3) |
| 65-80 años | 443 (37,1) |
| >80 años | 627 (52,6) |
| Sexo, varón | 632 (52,9) |
| Peso, kg | 75 [64-85] |
| IMC | 27,7 [24,3-31,6] |
| Duración de la diabetes, años | 12 [6-18] |
| Índice de Charlson | 4 [2-6] |
| Comorbilidad | |
| Insuficiencia cardiaca | 501 (41,9) |
| Infarto de miocardio | 225 (18,9) |
| Enfermedad arterial periférica | 198 (16,9) |
| Enfermedad cerebrovascular | 310 (26,0) |
| Demencia | 271 (22,7) |
| EPOC | 269 (22,5) |
| Enfermedad de tejido conectivo | 65 (5,4) |
| Enfermedad renal moderada o severa (eFGR<60ml/min/1,73m2) | 412 (34,5) |
| Tumor sólido sin metástasis | 103 (8,6) |
| Tumor sólido con metástasis | 62 (5,2) |
| Enfermedad hepática moderada-grave | 44 (3,7) |
| Leucemia-linfoma | 28 (2,4) |
| Categoría fragilidad | |
| No frágil | 87 (7,6) |
| Prefrágil | 308 (27,0) |
| Frágil | 742 (65,2) |
| Tratamiento previo al ingreso | |
| Fármacos orales | 606 (51,3) |
| Fármacos orales e insulina | 261 (22,1) |
| Insulina | 120 (10,1) |
| Motivo de ingreso hospitalariorelacionado con diabetes | |
| Cetoacidosis diabética | 14 (1,2) |
| S. hiperglucémico-hiperosmolar | 26 (2,2) |
| Hipoglucemia | 10 (0,8) |
| No relacionado con diabetes | |
| Infección | 652 (54,9) |
| Enfermedad respiratoria | 378 (31,8) |
| Enfermedad cardiovascular | 346 (29,1) |
| Enfermedad genitourinaria | 231 (19,5) |
| Enfermedad del sistema nervioso | 110 (9,3) |
| Cáncer | 104 (8,7) |
| Enfermedad músculo-esquelética | 66 (5,6) |
| Otras | 206 (17,6) |
eFGR: filtración glomerular estimada; EPOC: enfermedad pulmonar obstructiva crónica; IMC: índice de masa corporal.
Los valores se expresan como mediana [rango intercuartílico] o frecuencia (porcentaje)
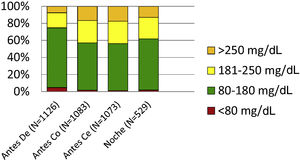
En el momento del ingreso la mediana de glucemia en urgencias fue de 155mg/dL [119-213,5], siendo un 62% de los valores inferiores a 180mg/dL (tabla 2). Durante la hospitalización el control glucémico fue realizado a la cabecera del enfermo con glucómetros portátiles. Durante el tercer día de ingreso se realizaron un total de 3.811 determinaciones de glucemia capilar, lo que corresponde a una media de 3,2 determinaciones por paciente y día. El número y frecuencia de determinaciones de glucemia capilar realizadas antes del desayuno fue 1.126 (94%), antes de la comida de mediodía 1.083 (91%), antes de la cena 1.073 (90%) y en la noche 529 (44%). La proporción de lecturas de glucemia en rango óptimo (80-180mg/dL) obtenido antes del desayuno, antes de la comida, antes de la cena y en la noche fue del 70,3, 55,4, 55,0 y 59,9%, respectivamente (fig. 2). Durante el tercer día de ingreso hospitalario se observó hipoglucemia (glucosa <70mg/dL) en 35 (0,9%) pacientes. No se detectaron valores de hipoglucemia severa (glucosa <54mg/dL) durante el ingreso. Un total de 98 (8,2%) pacientes fallecieron durante el ingreso hospitalario.
Control glucémico y tratamiento administrado durante el ingreso hospitalario
| Glucemia en urgencias, mg/dL | 155 [119-213] |
| Categoría de glucemia en urgencias | |
| <180mg/dL | 740 (62,3) |
| ≥180mg/dL | 448 (37,7) |
| Número de glucemias capilares en el día 3 de ingreso | |
| Antes de desayuno | 1.126 (94,3) |
| Antes de comida | 1.083 (90,8) |
| Antes de cena | 1.073 (89,9) |
| Noche | 529 (44,3) |
| Valor de glucemia capilar en el día 3 de ingreso, mg/dL | |
| Antes del desayuno | 140 [110-181] |
| Antes de la comida | 168 [130-225] |
| Antes de la cena | 170 [133-225] |
| Noche | 160 [124-205] |
| Hipoglucemia (glucosa <70mg/dL) | 85 (2,2) |
| Dosis de insulina, unidades/día | |
| Insulina basal | 12 [10-20] |
| Insulina prandial o corrección | 8 [4-14] |
| Valor reciente de HbA1c, % | |
| <6,5 | 306 (41,6) |
| 6,5-7,0 | 135 (18,3) |
| 7,1-8,0 | 155 (21,1) |
| 8,1-9,0 | 82 (11,2) |
| >9,0 | 57 (7,8) |
HbA1c: hemoglobina glicosilada.
Los valores se expresan como mediana [rango intercuartílico] o frecuencia (porcentaje)
Para el control de la glucemia durante la hospitalización se utilizaron antihiperglucemiantes orales en 26 (2%) pacientes, antihiperglucemiantes orales e insulina en 172 (15%) pacientes e insulina en 870 (74%) pacientes. Hubo un total de 25 (2%) pacientes que no recibieron tratamiento para la hiperglucemia en el hospital. Respecto a la administración de insulina, 434 (50%) pacientes fueron tratados con insulina basal y correcciones de insulina prandial, 352 (40%) pacientes fueron tratados con insulina en régimen de escala móvil y 82 (9%) pacientes con insulina basal. La dosis mediana de insulina basal fue 12U10–20 al día y la de insulina prandial 8 U4–14 al día. Un total de 735 (62%) de los pacientes disponía de un valor reciente de HbA1c, siendo en 306 (42%) pacientes los valores de HbA1c valores inferiores a 6,5%, mientras que en 57 (8%) los valores de HbA1c eran superiores al 9%.
Modificaciones del tratamiento en el alta hospitalariaEn el momento del alta se realizaron modificaciones en el tratamiento con respecto al que presentaban los pacientes en el momento del ingreso (tabla 3). Observamos una reducción significativa en la prescripción de sulfonilureas y un aumento significativo en la prescripción de iSGLT2 e insulina. No observamos cambios significativos en la prescripción de metformina, repaglinida, pioglitazona o AR-GLP1.
Fármacos presentes previo al ingreso en el hospital y cambios realizados al alta hospitalaria
| Fármaco | Previo al ingreso | Al alta | Valor de p |
|---|---|---|---|
| Metformina, no (%) | 557/1.186 (46,9) | 472/1.045 (45,1) | 0,395 |
| Sulfonilurea, no (%) | 53/1.183 (4,48) | 26/1.040 (2,50) | 0,011 |
| Repaglinida, no (%) | 77/1.184 (6,5) | 49/1.045 (4,6) | 0,064 |
| Pioglitazona, no (%) | 9/1.182 (0,7) | 8/1.039 (0,7) | 0,981 |
| iSGLT2, no (%) | 256/1.184 (21,6) | 315/1.045 (30,1) | <0,001 |
| AR-GLP1, no (%) | 58/1.181 (4,9) | 59/1.009 (5,6) | 0,331 |
| Fármacos orales solamente, no (%) | 606/1.181 (51,3) | 519/1.044 (49,7) | 0,451 |
| Fármacos orales e insulina, no (%) | 262/1.181 (22,1) | 124/1.044 (11,8) | <0,001 |
| Insulina solo, no (%) | 120/1.181 (10,1) | 265/1.044 (25,3) | <0,001 |
AR-GLP1:agonistas del receptor del péptido similar al glucagón tipo 1; iSGLT2: inhibidores del cotransportador sodio glucosa 2.
El presente estudio fue llevado a cabo para identificar áreas de mejora en la asistencia a pacientes hospitalizados en servicios de medicina interna que presentan diabetes mellitus o hiperglucemia. En relación con las características de los pacientes, que pudieron condicionar el logro de los objetivos glucémicos, fue llamativa la presencia de una edad mediana de 80 años, una elevada proporción de enfermedad cardiovascular y renal, así como fragilidad en el 65% de la población. Se seleccionó el tercer día del ingreso para medir la frecuencia de monitorización de la glucemia capilar, el grado de control glucémico y el tratamiento antihiperglucemiante administrado durante el ingreso. Los datos del estudio muestran que el número de glucemias capilares estuvo adaptado a los requerimientos nutricionales en la mayoría de pacientes, los objetivos glucémicos se alcanzaron en un 70% de las determinaciones antes del desayuno y en un 55-60% en el resto de los momentos del día. El control glucémico se realiza en un 50% con régimen de insulina basal junto con insulina prandial, aunque un 40% de los pacientes es tratado exclusivamente con escala móvil de insulina. Un 62% de pacientes disponía de un valor reciente de hemoglobina glicosilada para permitir realizar ajustes del tratamiento en relación con los objetivos glucémicos establecidos. En el momento del alta se incrementó un 10% la prescripción de fármacos iSGLT2 y un 15% el uso de insulina.
Con respecto a un estudio similar llevado a cabo en el año 2015 en España, que incluyó a 1.000 pacientes hospitalizados con diabetes mellitus o hiperglucemia, los pacientes del presente estudio muestran una mayor edad y una mayor proporción de discapacidad14. Llama la atención en el estudio actual la escasa utilización de fármacos iSGLT2 y AR-GLP1 en una población de alto riesgo cardiovascular, tal y como recomiendan las guías15,16. Diversos estudios han confirmado que existe un retraso entre las recomendaciones de las guías de práctica clínica, basadas en evidencia robusta, y su incorporación a la práctica clínica habitual17–19. Sin embargo, el ingreso hospitalario debería constituir una circunstancia para optimizar el tratamiento en el momento del alta. Aunque en nuestro estudio se incrementó el uso de iSGLT2 un 10%, su indicación de uso es extensible a una mayor población, análogamente como ocurre con el uso casi anecdótico de AR-GLP1.
Los determinantes para alcanzar un control glucémico óptimo durante el ingreso son los valores de glucosa observados al ingreso en urgencias y al tercer día de hospitalización, evitando la aparición de hipoglucemia20. En nuestro estudio un 62,2% de los pacientes mostraron cifras de glucemia inferiores a 180mg/dL en la analítica de urgencias. La utilización de metformina, iDPP4 e iSGLT2 durante la hospitalización estuvo en el 2,9, 7,2 y 7,6%, respectivamente. La metformina es un fármaco que se mantiene con cierta frecuencia en los pacientes durante la hospitalización. Sin embargo, debería suspenderse al ingreso hospitalario debido al riesgo de acidosis láctica, especialmente en pacientes con sepsis, shock o fracaso renal o hepático21.
Para pacientes con hiperglucemia leve (<200mg/dL), el uso de análogos de insulina rápida correctora cada 6h puede resultar suficiente para el control glucémico, siempre que se trate de pacientes con diabetes tipo 2, ya que en pacientes con diabetes tipo 1 se debe mantener la terapia intensiva con insulina en régimen basal-bolo22,23. Para pacientes que no reciben insulina previamente al ingreso en el hospital, también se sugiere el uso de iDPP4 con dosis correctoras de insulina rápida cada 6h o con las comidas que producen un control similar a la terapia basal-bolo, con menor riesgo de hipoglucemia21,24. Respecto al uso de iSGLT2, es muy posible que se incorporen al tratamiento hospitalario no solo para el control glucémico, sino en el tratamiento de la insuficiencia cardiaca debido a la eficacia demostrada en diversos ensayos clínicos25,26. Se está evaluando la utilización de otras terapias inyectables no insulínicas para el control glucémico durante la hospitalización, tales como AR-GLP1, aunque la evidencia disponible hasta ahora es muy escasa para su recomendación27. Para pacientes con hiperglucemia moderada (glucosa 201-300mg/dL) se recomienda terapia insulínica a una dosis de 0,2-0,3U por kg/día, siempre que el paciente no sea frágil, anciano o con insuficiencia renal, en cuyo caso la dosis de inicio de insulina debería ser 0,15 unidades por kg/día21. En pacientes ingresados con hiperglucemia extrema (glucosa >300mg/dL) el tratamiento sugerido es 0,3U de insulina por kg/día o reducir un 20% la dosis de insulina total que reciba el paciente.
Los resultados de glucemias capilares obtenidas al tercer día de hospitalización indican un margen de mejora, aunque el 70% de los valores predesayuno se hallaban en objetivo terapéutico, este solo se logró en un 55-60% de los controles restantes del día. Estos datos indican una elección adecuada de la dosis de insulina basal y un deficiente control de la glucemia prandial, posiblemente debido a la cautela para evitar hipoglucemias. Las dosis diarias de insulina basal y prandial o correctora administradas se situaron en un valor mediano de 12 y 8U al día, respectivamente. Esta dosis de insulina (valor mediano: 0,27U por kg/día) indica una gran cautela terapéutica, para evitar la posibilidad de hipoglucemia en una población de avanzada edad, con presencia de comorbilidades graves y una elevada proporción de fragilidad. En estos pacientes las guías de práctica clínica aconsejan evitar los síntomas de hiperglucemia y la aparición de hipoglucemia28. Para pacientes en residencias de ancianos o frágiles los objetivos de control glucémico se sitúan en valores de glucemia aleatoria entre 100 y 200mg/dL29. La prevalencia de hipoglucemia en el día 3 de ingreso en el hospital fue del 2%. Esta cifra de hipoglucemia fue similar a la descrita en otros estudios que utilizan monitorización continua de la glucemia29.
En resumen, en este estudio descriptivo hemos podido identificar áreas de mejora en la atención al paciente hospitalizado en los servicios de medicina interna. El uso de terapias orales para el control de la glucosa durante la hospitalización es todavía escaso y podría contribuir a reducir la dosis de insulina administrada y al riego de hipoglucemia. Por otro lado, hemos identificado que una proporción importante de pacientes no dispone de un valor reciente de HbA1c lo que limita la consecución de objetivos terapéuticos. Finalmente, no se utiliza la hospitalización como una oportunidad para ajustar el tratamiento al alta de la diabetes según recomendaciones de las guías de práctica clínica. Sin embargo, hay que resaltar que los resultados obtenidos presentan el sesgo de estar recogidos por un grupo de investigadores con especial interés por la diabetes y el control glucémico.
FinanciaciónLaboratorios Novo Nordisk facilitó los fondos para el desarrollo de la hoja de recogida de datos electrónica. Novo Nordisk no tiene relación con el diseño del estudio, ni con la recogida de datos, el análisis o su interpretación, tampoco con la elaboración del manuscrito o la decisión de remitirlo para publicación.
Responsabilidades éticasEl protocolo de estudio fue aprobado por la Comisión de Investigación del Hospital Universitario de Badajoz. La información obtenida fue desidentificada siguiendo las recomendaciones de la Ley de Protección de Datos. Los pacientes otorgaron el consentimiento informado.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.