El 31 de diciembre de 2019 se detectó en la ciudad de Wuhan (China) un brote de neumonía por un nuevo coronavirus, designado como SARS-CoV-2. Desde el punto de vista clínico, los pacientes infectados pueden presentar desde un cuadro leve de vías respiratorias altas hasta una neumonía grave asociada a un síndrome de distrés respiratorio que podría progresar hacia una insuficiencia respiratoria grave y el fallecimiento del paciente.
Aunque esta nueva enfermedad afecta fundamentalmente al tracto respiratorio, varios estudios observacionales sugieren que la infección por SARS-CoV-2 (COVID-19) predispone a fenómenos trombóticos de localización venosa, siendo el tromboembolismo pulmonar (TEP) el más frecuente1–7. Este aumento de manifestaciones trombóticas pulmonares se ha descrito en autopsias de pacientes infectados en las epidemias por los coronavirus SARS-CoV y MERS-CoV en 2003 y 2012, respectivamente8.
La fisiopatología que relaciona el TEP con la infección por SARS-CoV-2 no se conoce bien y parece estar relacionada con un estado de hipercoagulabilidad. Estudios recientes han demostrado que niveles de dímero D superiores a 1.000 ng/ml en pacientes con COVID-19 constituyen un índice pronóstico relevante de mortalidad9. La respuesta inflamatoria sistémica y el daño endotelial asociados a la infección vírica activarían la coagulación, con aumento de la generación de trombina y disminución de los anticoagulantes naturales del organismo. Hace años se acuñó esta interrelación entre el sistema inmune y el sistema de coagulación como respuesta a una infección para evitar su propagación con el término «inmunotrombosis».
El SARS-CoV-2 penetra en las células epiteliales alveolares a través del receptor de superficie de la enzima convertidora de la angiotensina 2 (ACE2)10. La replicación viral desencadena la activación del complemento, con formación de C3a y C5a, capaces de reclutar neutrófilos, macrófagos, linfocitos y monocitos, responsables a su vez de la liberación masiva de citoquinas proinflamatorias (IL-1, IL-6, IL-8 e interferón-γ) que favorecen la expresión del factor tisular (FT) de trombomodulina y de moléculas de adhesión endotelial, y activan la fibrinólisis, entre otros11.
Además, el SARS-CoV-2 infecta las células endoteliales que expresan ACE2. Este daño endotelial activa el FT, que genera trombina a partir de la protrombina por acción del factor X activado; las plaquetas circulantes activadas se agregan y proporcionan la superficie fosfolipídica adecuada para la adhesión de los diferentes compuestos de la cascada de la coagulación con la generación de gran cantidad de trombina.
Recientemente, Ciceri et al. han propuesto el acrónimo MicroCLOTS (microvascular COVID-19 lung vessels obstructive thromboinflammatory syndrome) para designar esta microangiopatía trombótica pulmonar o trombosis in situ12. Concordante con esta hipótesis fisiopatológica se han hallado en las autopsias de pacientes fallecidos por COVID-19 trombos de fibrina en vasos arteriales pulmonares de pequeño tamaño13.
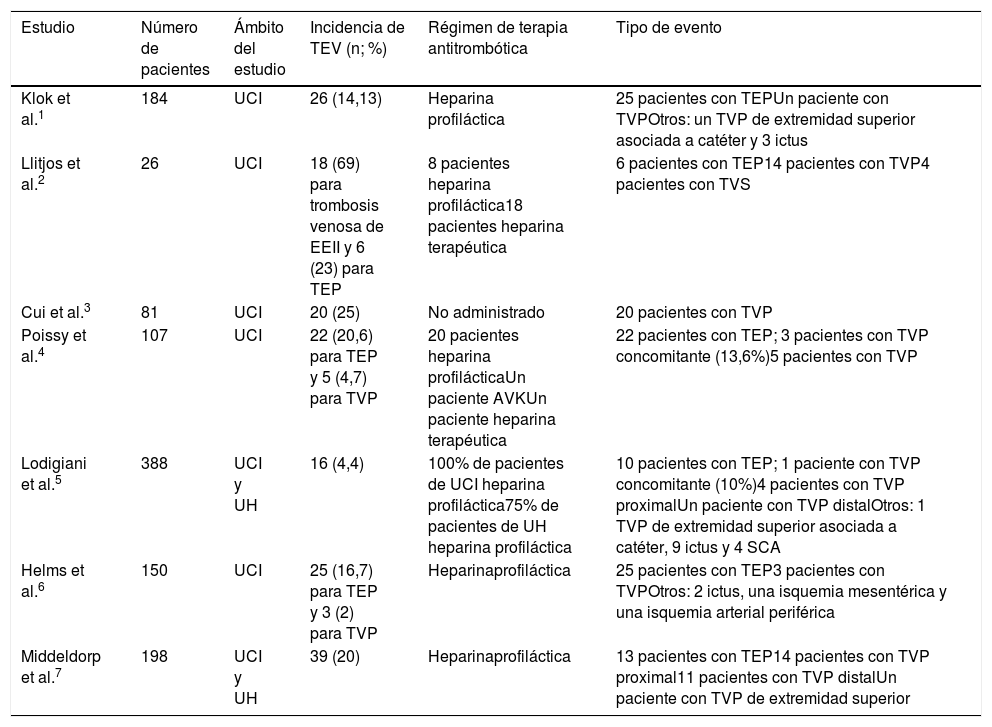
Por ello parece interesante conocer la incidencia de trombosis venosa profunda (TVP) en pacientes con COVID-19 y TEP. Según las series, en pacientes con TEP la presencia de TVP concomitante varía entre un 35-45%14. Aunque el 20% de pacientes con TEP pueden presentar TVP no diagnosticada, los estudios de Poissy et al.4 y Lodigiani et al.6 observaron una incidencia de TVP del 13,6 y 10%, respectivamente, en pacientes con COVID-19 y TEP. Las series de casos de pacientes con COVID-19 y TEV publicadas se muestran en la tabla 1.
Series de casos de pacientes con COVID-19 y TEV
| Estudio | Número de pacientes | Ámbito del estudio | Incidencia de TEV (n; %) | Régimen de terapia antitrombótica | Tipo de evento |
|---|---|---|---|---|---|
| Klok et al.1 | 184 | UCI | 26 (14,13) | Heparina profiláctica | 25 pacientes con TEPUn paciente con TVPOtros: un TVP de extremidad superior asociada a catéter y 3 ictus |
| Llitjos et al.2 | 26 | UCI | 18 (69) para trombosis venosa de EEII y 6 (23) para TEP | 8 pacientes heparina profiláctica18 pacientes heparina terapéutica | 6 pacientes con TEP14 pacientes con TVP4 pacientes con TVS |
| Cui et al.3 | 81 | UCI | 20 (25) | No administrado | 20 pacientes con TVP |
| Poissy et al.4 | 107 | UCI | 22 (20,6) para TEP y 5 (4,7) para TVP | 20 pacientes heparina profilácticaUn paciente AVKUn paciente heparina terapéutica | 22 pacientes con TEP; 3 pacientes con TVP concomitante (13,6%)5 pacientes con TVP |
| Lodigiani et al.5 | 388 | UCI y UH | 16 (4,4) | 100% de pacientes de UCI heparina profiláctica75% de pacientes de UH heparina profiláctica | 10 pacientes con TEP; 1 paciente con TVP concomitante (10%)4 pacientes con TVP proximalUn paciente con TVP distalOtros: 1 TVP de extremidad superior asociada a catéter, 9 ictus y 4 SCA |
| Helms et al.6 | 150 | UCI | 25 (16,7) para TEP y 3 (2) para TVP | Heparinaprofiláctica | 25 pacientes con TEP3 pacientes con TVPOtros: 2 ictus, una isquemia mesentérica y una isquemia arterial periférica |
| Middeldorp et al.7 | 198 | UCI y UH | 39 (20) | Heparinaprofiláctica | 13 pacientes con TEP14 pacientes con TVP proximal11 pacientes con TVP distalUn paciente con TVP de extremidad superior |
AVK: antagonista de la vitamina K; EEII: extremidades inferiores; SCA: síndrome coronario agudo; TEP: tromboembolismo pulmonar; TEV: tromboembolismo venoso; TVP: trombosis venosa profunda; TVS: trombosis venosa superficial; UCI: unidad de cuidados intensivos; UH: unidad de hospitalización.
En conclusión, la insuficiencia respiratoria grave que desarrollan los pacientes con COVID-19 podría explicarse en parte por una microangiopatía trombótica pulmonar consecuencia de una respuesta inmune exagerada del huésped. La coagulopatía presente en estos pacientes ha promovido que se planteen diferentes estrategias antitrombóticas, especialmente en pacientes graves ingresados en unidades de cuidados intensivos (UCI). Aunque no conocemos la mejor estrategia antitrombótica, las heparinas de bajo peso molecular a dosis profilácticas o dosis intermedias deberían indicarse en estos pacientes (salvo contraindicación), reservándose la anticoagulación terapéutica para los casos en los que se objetive o se sospeche una trombosis15.
Se necesitan ensayos controlados aleatorios para determinar la idoneidad de la tromboprofilaxis primaria más allá del alta hospitalaria y el tiempo óptimo de tratamiento anticoagulante en pacientes con TEP.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.