Actualmente existe cierta divergencia entre las principales guías de práctica clínica sobre el manejo de los factores de riesgo de la enfermedad arterial periférica (EAP). El objetivo de este proyecto es conocer el manejo de los factores de riesgo de la EAP en la práctica clínica y alcanzar un consenso multidisciplinar sobre las estrategias que se tienen que seguir para optimizar su identificación, tratamiento y seguimiento.
MetodologíaConsenso multidisciplinar mediante metodología Delphi.
ResultadosEn la consulta participaron 130 profesionales con amplia experiencia en EAP. Los resultados sugieren que para optimizar el control de los factores de riesgo, los esfuerzos deben dirigirse a: 1) promover la involucramiento y concienciación de todas las especialidades en la identificación y el cribado de la enfermedad; 2) garantizar la posibilidad de realizar el índice tobillo-brazo (ITB) en todas las especialidades implicadas; 3) fomentar estrategias de deshabituación del tabaquismo mediante el uso de fármacos, programas o derivaciones a unidades especializadas; 4) promover el seguimiento de una alimentación adecuada basada en la dieta mediterránea y la prescripción de ejercicio diario; 5) concienciar sobre la importancia de alcanzar unos valores de colesterol unido a lipoproteínas de baja densidad (cLDL) inferiores a 70 mg/Dl, especialmente en pacientes sintomáticos, pero también en asintomáticos (< 55 mg/dL tras la publicación de la guía de la European Society of Cardiology y la European Atherosclerosis Society [ESC/EAS]); 6) recomendar el uso de antiagregantes plaquetarios en pacientes asintomáticos con diabetes mellitus (DM) y/o ITB patológico; y 7) protocolizar la reevaluación del ITB anualmente en pacientes de alto riesgo.
ConclusiónLas 22 estrategias consensuadas en el presente documento pretenden ayudar a los profesionales a optimizar el manejo multidisciplinar de los factores de riesgo de la EAP.
There is currently a degree of divergence among the main clinical practice guidelines on the management of risk factors for peripheral arterial disease (PAD). This project aims to gain understanding of the management of PAD risk factors in clinical practice and to reach a multidisciplinary consensus on the strategies to be followed in order to optimize its identification, treatment, and follow-up.
MethodologyA multidisciplinary consensus following the Delphi methodology.
ResultsProfessionals (n = 130) with extensive experience in PAD participated in this consultation. The results suggest that in order to optimize the control of risk factors, efforts should be aimed at: (1) promoting the involvement and awareness of all specialists in the identification of and screening for the disease; (2) guaranteeing the possibility of evaluating the ankle-brachial index (ABI) in all the medical specialties involved; (3) promoting strategies for patients to quit smoking through the use of drugs, programs, or referrals to specialized units; (4) promoting an appropriate Mediterranean-based diet and the prescription of daily exercise; (5) raising awareness of the importance of ensuring LDL cholesterol values below 70 mg/dL, especially in symptomatic but also in asymptomatic patients (< 55 mg/dL following the publication of the ESC/EAS guide); (6) recommending the use of antiplatelet therapy in asymptomatic patients with diabetes mellitus (DM) and/or a pathological ABI; and (7) protocolizing the annual evaluation of ABI in high-risk patients.
ConclusionThis document presents the 22 agreed-upon strategies which are intended to help professionals optimize multidisciplinary management of PAD risk factors.
La enfermedad arterial periférica (EAP) es un proceso crónico, esencialmente arteriosclerótico, que afecta principalmente a las extremidades inferiores condicionando su flujo sanguíneo1. Suele manifestarse a partir de los 50 años, aumentando su prevalencia con la edad2. Debido al envejecimiento de la población y al aumento en la incidencia de factores de riesgo, su prevalencia ha aumentado en los últimos años3.
Si bien la isquemia crítica es su forma más grave y puede conducir a la amputación del miembro y a la muerte del paciente4, incluso sus formas menos graves o asintomáticas están asociadas con un alto riesgo de morbimortalidad cardiovascular, una reducción en la movilidad y un descenso de la calidad de vida relacionada con la salud del paciente3,4. De hecho, es una enfermedad de gran importancia pronóstica para sospechar la existencia de la enfermedad arteriosclerótica en otros territorios5.
Teniendo en cuenta que más de la mitad de los pacientes son asintomáticos6 y que la terapia preventiva disminuye el riesgo de complicaciones y muerte7, es importante reconocer a tiempo las formas subclínicas y controlar todos los factores de riesgo de la enfermedad. Algunos de estos factores de riesgo (edad, sexo o antecedentes familiares) no se pueden modificar; sin embargo, existen otros que sí se pueden tratar (tabaquismo, hipertensión, hiperlipidemia, diabetes mellitus [DM], obesidad o malos hábitos alimenticios)8.
Si bien las principales guías de práctica clínica enfatizan la importancia de un abordaje multidisciplinar en el manejo de estos factores de riesgo9–12, existen discrepancias entre las guías sobre cuestiones como la población elegible para el cribado de la EAP. También se observa una falta de recomendaciones específicas relacionadas con el manejo de los factores de riesgo, como el abandono del consumo de tabaco, cambios de estilo de vida saludable o el objetivo terapéutico de hemoglobina A1c (HbA1c), en pacientes con DM9–12.
El presente trabajo pretende explorar la situación actual y alcanzar un consenso multidisciplinar mediante metodología Delphi sobre las estrategias que se han de seguir para optimizar la identificación, el tratamiento y el seguimiento de los factores de riesgo de la EAP en el ámbito sanitario español.
Material y métodosDiseño del estudioHa liderado el proyecto un comité científico multidisciplinar integrado por ocho representantes de las sociedades científicas que avalan el proyecto: Sociedad Española de Arteriosclerosis (SEA), Sociedad Española de Cardiología (SEC), Sociedad Española de Diabetes (SED), Sociedad Española de Endocrinología y Nutrición (SEEN), Sociedad Española de Médicos de Atención Primaria (SEMERGEN), Sociedad Española de Medicina de Familia y Comunitaria (semFYC) y Sociedad Española de Medicina Interna (SEMI).
Para alcanzar el consenso entre los expertos participantes, se llevaron a cabo dos rondas de consulta Delphi, método formal y sistemático para la obtención de consenso entre expertos sobre un área concreta del conocimiento o la práctica habitual. Se caracteriza por ser un proceso iterativo, anónimo, y con realimentación controlada que proporciona una respuesta estadística del grupo13.
El cuestionario de la primera ronda se elaboró basándose en una revisión de la literatura (Medline/PubMed y literatura gris) y posterior grupo de discusión con el comité científico. Estuvo compuesto por dos secciones: 1) Contexto: cuestiones abiertas y cerradas (multirrespuesta o respuesta dicotómica), sobre las características sociodemográficas y del centro de trabajo del participante, y cuestiones relacionadas con la percepción general sobre el objetivo terapéutico de colesterol unido a lipoproteínas de baja densidad (cLDL)14; y 2) consenso: descripción de la práctica clínica habitual y definición de las estrategias recomendables para la identificación y el cribado del paciente con EAP, el control de factores de riesgo (tabaquismo, DM, cLDL, estilo de vida, hipertensión) y el tratamiento y seguimiento del paciente con EAP.
En la segunda ronda únicamente se incluyeron aquellas afirmaciones que no alcanzaron consenso en la primera ronda. A cada panelista se le mostró su puntuación y la de la mayoría de los panelistas obtenida en la primera ronda.
El grado de acuerdo con las afirmaciones presentadas se evaluó mediante escalas Likert de 7 puntos (de «1 = completamente en desacuerdo» a «7 = completamente de acuerdo») y desde tres perspectivas: práctica clínica habitual, necesidad y factibilidad de ser implementada a corto-medio plazo (≤ 5 años). Se definió consenso cuando al menos el 75% de los panelistas coincidió en el acuerdo (5-7) o en el desacuerdo (1-3).
Panel de expertosCada sociedad científica seleccionó e invitó a los panelistas, según su experiencia profesional, en el manejo de la EAP. El enlace al cuestionario electrónico se envió por correo electrónico a un total de 250 expertos. La consulta, no remunerada, fue realizada entre mayo y junio de 2019.
Análisis de los datosSe calcularon los porcentajes obtenidos en cada respuesta, así como las medias y desviaciones estándar (DE) de los valores (STATA, versión 14). Adicionalmente, en algunas cuestiones se realizó un subanálisis por especialidades.
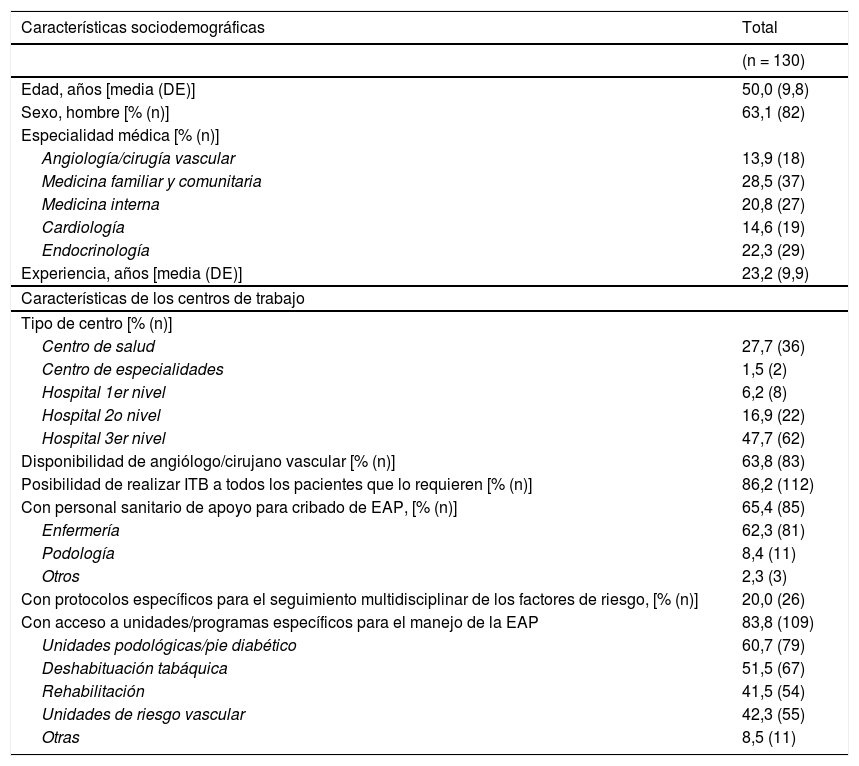
ResultadosContextoCaracterísticas sociodemográficas y del centro de trabajo de los panelistasUn total de 130 expertos de todas las regiones españolas (excepto Cantabria) completaron el primer cuestionario (tasa de respuesta del 52%). De ellos, 122 realizaron la segunda ronda (94%). La edad media del total de los participantes (n = 130) era de 50 años, siendo el 63% de ellos hombres.
La mayoría (80%) indicaron que en su centro de trabajo no existían protocolos específicos para el seguimiento multidisciplinar de los factores de riesgo en la EAP (tabla 1).
Características sociodemográficas de los panelistas
| Características sociodemográficas | Total |
|---|---|
| (n = 130) | |
| Edad, años [media (DE)] | 50,0 (9,8) |
| Sexo, hombre [% (n)] | 63,1 (82) |
| Especialidad médica [% (n)] | |
| Angiología/cirugía vascular | 13,9 (18) |
| Medicina familiar y comunitaria | 28,5 (37) |
| Medicina interna | 20,8 (27) |
| Cardiología | 14,6 (19) |
| Endocrinología | 22,3 (29) |
| Experiencia, años [media (DE)] | 23,2 (9,9) |
| Características de los centros de trabajo | |
| Tipo de centro [% (n)] | |
| Centro de salud | 27,7 (36) |
| Centro de especialidades | 1,5 (2) |
| Hospital 1er nivel | 6,2 (8) |
| Hospital 2o nivel | 16,9 (22) |
| Hospital 3er nivel | 47,7 (62) |
| Disponibilidad de angiólogo/cirujano vascular [% (n)] | 63,8 (83) |
| Posibilidad de realizar ITB a todos los pacientes que lo requieren [% (n)] | 86,2 (112) |
| Con personal sanitario de apoyo para cribado de EAP, [% (n)] | 65,4 (85) |
| Enfermería | 62,3 (81) |
| Podología | 8,4 (11) |
| Otros | 2,3 (3) |
| Con protocolos específicos para el seguimiento multidisciplinar de los factores de riesgo, [% (n)] | 20,0 (26) |
| Con acceso a unidades/programas específicos para el manejo de la EAP | 83,8 (109) |
| Unidades podológicas/pie diabético | 60,7 (79) |
| Deshabituación tabáquica | 51,5 (67) |
| Rehabilitación | 41,5 (54) |
| Unidades de riesgo vascular | 42,3 (55) |
| Otras | 8,5 (11) |
DE: desviación estándar; ITB: índice tobillo-brazo; EAP: enfermedad arterial periférica.
Según los expertos, la mitad (54,4%) de los pacientes con antecedentes de EAP que recibían actualmente tratamiento hipolipemiante alcanzarían el objetivo terapéutico de cLDL.
El 75,4% de los expertos consideraron que en todos los perfiles de pacientes era prioritario alcanzar el objetivo de cLDL utilizando, si era necesario, todas las alternativas terapéuticas disponibles hasta su consecución.
Consenso: práctica clínica y estrategias recomendablesDe las 23 estrategias para el control de los factores de riesgo del paciente con EAP sometidas a consenso, 22 fueron consideradas necesarias por la mayoría de los panelistas (≥ 75%), y 21 factibles de implementar en la práctica clínica (≥ 75%). De las estrategias consensuadas, nueva de ellas ya estarían implementadas en práctica clínica de manera generalizada (> 75%), seis de manera moderada (50-75%) y cinco apenas se seguirían en la actualidad (< 50%).
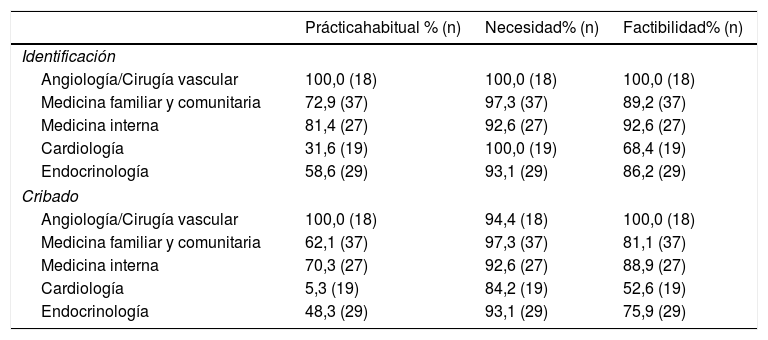
Identificación y cribado del paciente con EAPLos resultados indican que, en la actualidad, angiología/cirugía vascular, medicina interna y medicina familiar son las especialidades más involucradas tanto en la identificación como en el cribado específico de los pacientes con EAP, siendo cardiología la menos implicada. En línea con estos resultados, si bien todos los cardiólogos consideraron que su especialidad debería estar involucrada en la identificación y el cribado de estos pacientes, el 31,6% consideró que su implicación era poco factible (tabla 2).
Involucración de las diferentes especialidades en la identificación y cribado del paciente con EAP: práctica habitual, necesidad y factibilidad
| Prácticahabitual % (n) | Necesidad% (n) | Factibilidad% (n) | |
|---|---|---|---|
| Identificación | |||
| Angiología/Cirugía vascular | 100,0 (18) | 100,0 (18) | 100,0 (18) |
| Medicina familiar y comunitaria | 72,9 (37) | 97,3 (37) | 89,2 (37) |
| Medicina interna | 81,4 (27) | 92,6 (27) | 92,6 (27) |
| Cardiología | 31,6 (19) | 100,0 (19) | 68,4 (19) |
| Endocrinología | 58,6 (29) | 93,1 (29) | 86,2 (29) |
| Cribado | |||
| Angiología/Cirugía vascular | 100,0 (18) | 94,4 (18) | 100,0 (18) |
| Medicina familiar y comunitaria | 62,1 (37) | 97,3 (37) | 81,1 (37) |
| Medicina interna | 70,3 (27) | 92,6 (27) | 88,9 (27) |
| Cardiología | 5,3 (19) | 84,2 (19) | 52,6 (19) |
| Endocrinología | 48,3 (29) | 93,1 (29) | 75,9 (29) |
EAP: enfermedad arterial periférica.
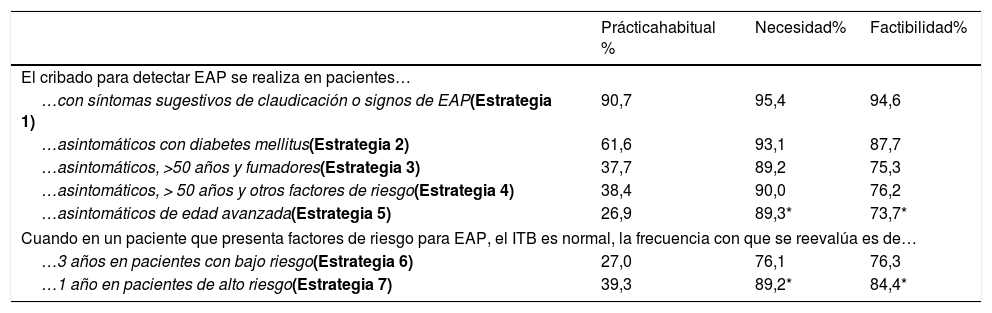
La mayoría de los panelistas (90,7%) indicaron que, en la práctica clínica actual, el ITB se realiza de manera general en aquellos pacientes con síntomas sugestivos de claudicación o signos de EAP (Estrategia 1), no siendo tan común en pacientes asintomáticos con factores de riesgo (Estrategias 2, 3, 4 y 5). Se consensuó la idoneidad de evaluar el ITB en ambos casos, aunque parece menos factible la implementación del cribado en pacientes asintomáticos de edad avanzada (Estrategia 5) (tabla 3).
Cribado del paciente con EAP: práctica habitual, necesidad y factibilidad
| Prácticahabitual % | Necesidad% | Factibilidad% | |
|---|---|---|---|
| El cribado para detectar EAP se realiza en pacientes… | |||
| …con síntomas sugestivos de claudicación o signos de EAP(Estrategia 1) | 90,7 | 95,4 | 94,6 |
| …asintomáticos con diabetes mellitus(Estrategia 2) | 61,6 | 93,1 | 87,7 |
| …asintomáticos, >50 años y fumadores(Estrategia 3) | 37,7 | 89,2 | 75,3 |
| …asintomáticos, > 50 años y otros factores de riesgo(Estrategia 4) | 38,4 | 90,0 | 76,2 |
| …asintomáticos de edad avanzada(Estrategia 5) | 26,9 | 89,3* | 73,7* |
| Cuando en un paciente que presenta factores de riesgo para EAP, el ITB es normal, la frecuencia con que se reevalúa es de… | |||
| …3 años en pacientes con bajo riesgo(Estrategia 6) | 27,0 | 76,1 | 76,3 |
| …1 año en pacientes de alto riesgo(Estrategia 7) | 39,3 | 89,2* | 84,4* |
EAP: enfermedad arterial periférica; ITB: índice tobillo-brazo.
Si bien los panelistas consideraron necesaria y factible la reevaluación anual en pacientes de alto riesgo con ITB no patológico (Estrategia 7), y cada tres años en pacientes de bajo riesgo (Estrategia 6), en la práctica clínica actual no se llevaba a cabo esta frecuencia de reevaluación (tabla 3).
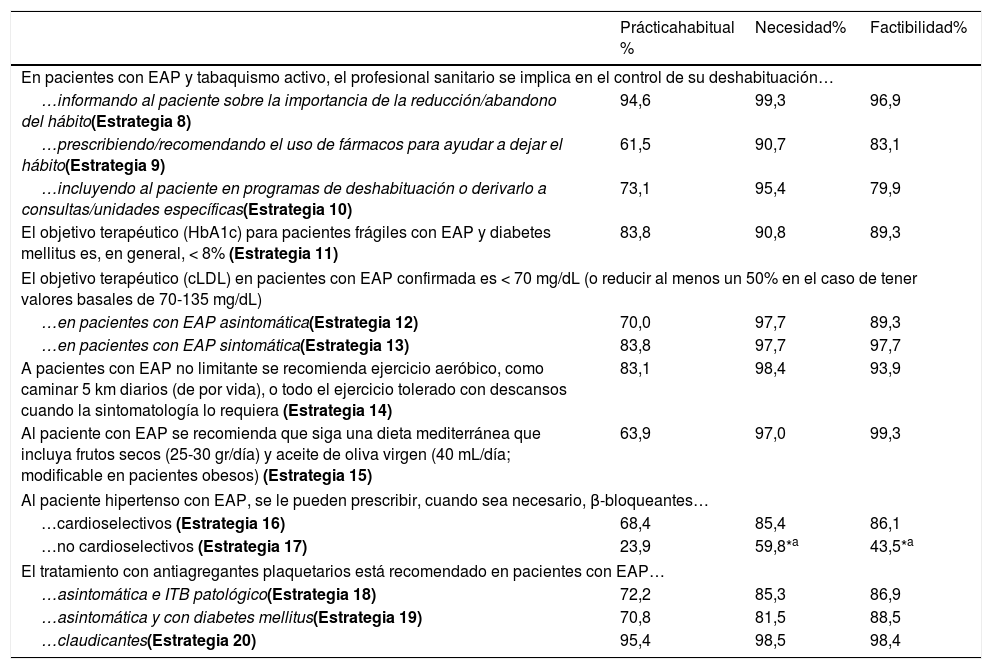
Estrategias para el control de factores de riesgoTabaquismo. Los panelistas consideraron que en la actualidad el profesional sanitario informa al paciente con EAP sobre la necesidad de abandonar el consumo de tabaco (Estrategia 8), estando otras estrategias menos generalizadas (Estrategia 9 y 10). Los expertos acordaron que las tres estrategias propuestas son necesarias y factibles de implementar en un horizonte temporal a corto-medio plazo (tabla 4).
Estrategias de control de los factores de riesgo: práctica habitual, necesidad y factibilidad
| Prácticahabitual % | Necesidad% | Factibilidad% | |
|---|---|---|---|
| En pacientes con EAP y tabaquismo activo, el profesional sanitario se implica en el control de su deshabituación… | |||
| …informando al paciente sobre la importancia de la reducción/abandono del hábito(Estrategia 8) | 94,6 | 99,3 | 96,9 |
| …prescribiendo/recomendando el uso de fármacos para ayudar a dejar el hábito(Estrategia 9) | 61,5 | 90,7 | 83,1 |
| …incluyendo al paciente en programas de deshabituación o derivarlo a consultas/unidades específicas(Estrategia 10) | 73,1 | 95,4 | 79,9 |
| El objetivo terapéutico (HbA1c) para pacientes frágiles con EAP y diabetes mellitus es, en general, < 8% (Estrategia 11) | 83,8 | 90,8 | 89,3 |
| El objetivo terapéutico (cLDL) en pacientes con EAP confirmada es < 70 mg/dL (o reducir al menos un 50% en el caso de tener valores basales de 70-135 mg/dL) | |||
| …en pacientes con EAP asintomática(Estrategia 12) | 70,0 | 97,7 | 89,3 |
| …en pacientes con EAP sintomática(Estrategia 13) | 83,8 | 97,7 | 97,7 |
| A pacientes con EAP no limitante se recomienda ejercicio aeróbico, como caminar 5 km diarios (de por vida), o todo el ejercicio tolerado con descansos cuando la sintomatología lo requiera (Estrategia 14) | 83,1 | 98,4 | 93,9 |
| Al paciente con EAP se recomienda que siga una dieta mediterránea que incluya frutos secos (25-30 gr/día) y aceite de oliva virgen (40 mL/día; modificable en pacientes obesos) (Estrategia 15) | 63,9 | 97,0 | 99,3 |
| Al paciente hipertenso con EAP, se le pueden prescribir, cuando sea necesario, β-bloqueantes… | |||
| …cardioselectivos (Estrategia 16) | 68,4 | 85,4 | 86,1 |
| …no cardioselectivos (Estrategia 17) | 23,9 | 59,8*a | 43,5*a |
| El tratamiento con antiagregantes plaquetarios está recomendado en pacientes con EAP… | |||
| …asintomática e ITB patológico(Estrategia 18) | 72,2 | 85,3 | 86,9 |
| …asintomática y con diabetes mellitus(Estrategia 19) | 70,8 | 81,5 | 88,5 |
| …claudicantes(Estrategia 20) | 95,4 | 98,5 | 98,4 |
EAP: enfermedad arterial periférica; HbA1c: hemoglobina A1c; cLDL: colesterol unido a lipoproteínas de baja densidad; ITB: índice tobillo-brazo.
Diabetes mellitus. En línea con la práctica cínica habitual, los expertos acordaron necesario y factible que se establezca el objetivo terapéutico de HbA1c por debajo del 8%, en pacientes frágiles con DM y EAP (Estrategia 11) (tabla 4).
cLDL. En la práctica clínica actual, se establece el objetivo terapéutico de cLDL por debajo de 70 mg/dL en la mayoría de los pacientes, siendo más habitual en sintomáticos (83,8%) (Estrategia 13) que en asintomáticos (70,0%) (Estrategia 12). En ambos tipos de pacientes, el panel de expertos estuvo de acuerdo en la necesidad y factibilidad de establecer dicho objetivo (tabla 4).
Estilo de vida. Las recomendaciones específicas dadas a los pacientes sobre nutrición (Estrategia 15) serían menos frecuentes que las relacionadas con pautas de ejercicio (Estrategia 14) (63,9 vs. 83,1%). Sin embargo, los expertos estuvieron de acuerdo en la necesidad y factibilidad de implementar ambas por igual (tabla 4).
Hipertensión arterial. En línea con la práctica clínica habitual, los expertos acordaron que, en caso de requerirse, se pueden prescribir β-bloqueantes cardioselectivos (Estrategia 16 y 17) (tabla 4).
Tratamiento y seguimiento del pacienteEl tratamiento con antiagregantes plaquetarios es una práctica extendida en pacientes claudicantes (95,4%) (Estrategia 20), pero en menor medida en pacientes asintomáticos con ITB patológico (72,2%) (Estrategia 18) o pacientes con EAP asintomática y con DM (70,8%) (Estrategia 19). No obstante, los expertos acordaron que el tratamiento antiagregante es necesario y factible de implementar en los tres perfiles de pacientes (tabla 4).
En línea con la práctica clínica actual, los expertos consideraron necesario y factible que el seguimiento de los factores de riesgo en pacientes controlados se realice por atención primaria (Estrategia 21) y por las especialidades hospitalarias en pacientes de difícil control (Estrategia 22), y que, en pacientes revascularizados, como mínimo la frecuencia del seguimiento sea anual (Estrategia 23) (tabla 5).
Seguimiento del paciente con EAP confirmada: práctica habitual, necesidad y factibilidad
| Prácticahabitual % | Necesidad% | Factibilidad% | |
|---|---|---|---|
| El seguimiento de los factores de riesgo del paciente con EAP (revascularizado y no quirúrgico) se realiza en… | |||
| …atención primaria, en pacientes controlados(Estrategia 21) | 81,6 | 92,3 | 88,4 |
| …especialidades hospitalarias, en pacientes de difícil control(Estrategia 22) | 83,9 | 91,6 | 90,0 |
| El seguimiento de los factores de riesgo del paciente con EAP revascularizado se realiza al menos anualmente por atención primaria/especialidad hospitalaria (Estrategia 23) | 82,1 | 97,4 | 93,7 |
EAP: enfermedad arterial periférica.
Uno de los puntos clave para evitar la progresión de la EAP y sus complicaciones es el diagnóstico y tratamiento precoz15. Sin embargo, a pesar de la asociación conocida entre la EAP y otras enfermedades como la DM, la cardiopatía isquémica y la enfermedad cerebrovascular16, nuestros resultados indican que especialidades como cardiología o endocrinología estarían menos involucradas en la identificación de pacientes con EAP, evidenciando la necesidad de promover y posibilitar que estas especialidades tengan un rol más activo.
Dado que un enfoque multidisciplinar del control de los factores de riesgo es crucial para la optimización del manejo de la EAP, con el presente documento se pretende resaltar el rol de otras especialidades en el control de los factores de riesgo de la EAP y la necesidad de una gestión holística de la enfermedad.
La mayoría de las personas con EAP no presenta signos de claudicación6, por lo tanto, el cribado específico mediante el ITB puede ser una herramienta útil para establecer estrategias tempranas que prevengan la progresión de la enfermedad17. Nuestro estudio sugiere que en la práctica clínica el cribado solo se realizaría de manera sistemática a personas con síntomas sugestivos de claudicación. Esto podría deberse a que la mayoría de las guías vigentes no recomiendan un cribado universal, los perfiles poblacionales en los que estaría recomendado son muy heterogéneos entre las guías9–12 y por la presión asistencial existente en todas las especialidades. En el presente trabajo se han consensuado los perfiles de pacientes en los que sería necesario y factible realizar el cribado.
En relación con la reevaluación del ITB, las principales guías de práctica clínica no establecen una frecuencia concreta9,10,12, a excepción de la guía española de consenso multidisciplinar en EAP11, que recomienda realizarlo al menos cada tres años en pacientes asintomáticos con riesgo cardiovascular bajo-intermedio. Si bien esta frecuencia no parece ser habitual en práctica clínica, los expertos acordaron realizarla, al menos, cada tres años en pacientes de bajo riesgo y, anualmente, en pacientes de alto riesgo.
Uno de los factores de riesgo cardiovasculares modificables más importante es el tabaquismo, siendo proporcional la dosis y el número de años del hábito18,19. Nuestros datos sugieren que la estrategia más extendida para promover la deshabituación del tabaquismo es proporcionar información al paciente sobre la necesidad del abandono del hábito. Sin embargo, y en línea con las principales guías de práctica clínica9–12, parece que son necesarias otras estrategias como la inclusión en programas, la derivación a consultas/unidades específicas o la prescripción/recomendación del uso de fármacos antitabáquicos. La reciente financiación de fármacos antitabáquicos y la línea de actuación determinada por la comisión de salud pública en el ámbito de la prevención del tabaquismo podrían impulsar su implementación20.
Otro factor de riesgo importante es la dislipemia, siendo el tratamiento hipolipemiante una de las principales estrategias terapéuticas en el paciente con EAP. Se ha demostrado el papel causal del cLDL en la enfermedad cardiovascular aterosclerótica, resaltando aún más su importancia14. Más del 70% de los expertos consultados consideró que el objetivo terapéutico marcado en la práctica clínica es inferior a 70 mg/dL, cifra algo superior al 53% observado en un estudio previo21. Dada su transcendencia, resulta necesario subrayar la importancia de establecer y utilizar las herramientas terapéuticas necesarias para alcanzar este objetivo, tanto en pacientes sintomáticos como asintomáticos con EAP establecida. Es importante señalar que este objetivo terapéutico era el recomendado por las guías en el momento de la consulta9–12, pero más recientemente las guías europeas ESC/EAS para el manejo de las dislipidemias lo han fijado por debajo de 55 mg/dL en pacientes con muy alto riesgo cardiovascular22, entre los que se incluirían pacientes con EAP.
La práctica de ejercicio mejora los síntomas de la EAP y la distancia de deambulación, especialmente si el ejercicio es supervisado23. También se ha sugerido una asociación entre hábitos alimenticios saludables y la prevención de la EAP y sus síntomas24,25. Las recomendaciones de ejercicio serían muy habituales en la práctica clínica, pero no tanto las nutricionales. Es por ello que el panel de expertos, teniendo en cuenta los resultados el estudio PREDIMED26, considera necesario incidir en la importancia de seguir una dieta mediterránea que incluya frutos secos y aceite de oliva virgen extra, siendo crucial el papel activo de los endocrinólogos y los nutricionistas.
La hipertensión arterial es otro de los factores de riesgo conocido. Un aumento de la presión arterial de 20 mmHg se asocia con un aumento del 63% en el riesgo de EAP27; sin embargo, la idoneidad de los β-bloqueantes para el tratamiento de la hipertensión en pacientes con EAP es motivo de debate28. El panel de expertos ha consensuado que al paciente hipertenso con EAP se le puede prescribir, cuando sea necesario, β-bloqueantes cardioselectivos.
Las terapias antiplaquetarias han sido durante mucho tiempo la piedra angular en el tratamiento de los pacientes con enfermedades arterioscleróticas como la EAP, siendo esta una práctica seguida por casi todos los profesionales, en el caso de pacientes sintomáticos, y menos generalizada en pacientes asintomáticos. Esta tendencia podría deberse a la inconsistencia en las recomendaciones de las principales guías debido a que la evidencia acumulada para pacientes asintomáticos proviene de estudios con tamaños muestrales pequeños y población heterogénea29. De acuerdo con la guía española de consenso multidisciplinar en EAP y la American Heart Association y el American College of Cardiology (AHA/ACC)10,11, en nuestro estudio se considera necesario el tratamiento con antiagregantes en pacientes asintomáticos con ITB patológico, y especialmente en pacientes con EAP asintomática y con DM, dado su mayor riesgo aterotrombótico30.
El estudio presenta algunas limitaciones inherentes a su metodología, donde el consenso se basa en la experiencia de los participantes. Si bien la tasa de respuesta no fue muy elevada (52%), pudiendo representar un sesgo de respuesta, es importante señalar que los resultados provienen de la perspectiva de más de 100 profesionales con amplia experiencia en EAP, siendo esta la principal fortaleza del estudio. Asimismo, a pesar de que no todas las especialidades involucradas en el manejo de estos pacientes participaron en el Delphi, la inclusión de especialistas en medicina familiar y comunitaria, medicina interna, cardiología, endocrinología y nutrición, angiología y cirugía vascular, ha permitido obtener un consenso multidisciplinar donde las principales especialidades están representadas. El consenso alcanzado ha de contextualizarse dentro del sistema sanitario español, pretendiendo ser una ayuda para la mejora del manejo multidisciplinar de los factores de riesgo de la EAP.
ConclusionesLos resultados del proyecto sugieren que para optimizar el control de los factores de riesgo en los pacientes con EAP, es necesario: 1) involucrar y concienciar a todas las especialidades en la identificación y cribado de la enfermedad; 2) posibilitar la realización de ITB en todas las especialidades implicadas; 3) promover estrategias de deshabituación tabáquica; 4) seguir una alimentación adecuada basada en la dieta mediterránea y prescripción de ejercicio diario; 5) concienciar sobre la importancia de alcanzar unos valores de cLDL inferiores a 70 mg/dL en pacientes sintomáticos, pero también en asintomáticos (< 55 mg/dL tras la publicación en agosto de 2019 de la guía de la ESC/EAS del manejo de las dislipidemias); 6) recomendar el uso de antiagregantes plaquetarios en pacientes con EAP asintomática con DM y/o ITB patológico; y 7) protocolizar la reevaluación del ITB anualmente en pacientes de alto riesgo.
FinanciaciónEste estudio ha sido financiado por Amgen S. A.
Conflicto de interesesMC, trabajadora de una organización de investigación independiente (Outcomes’10, S.L.), ha recibido honorarios por su contribución al desarrollo y coordinación del proyecto y a la redacción de este manuscrito. JMM, NP y RC han recibido honorarios de Amgen por conferencias y trabajos de asesoramiento.
Mª Dolores Aicart Bort, Fátima Almagro Múgica, Vicente Ignacio Arrarte Esteban, Isabel Ayala Vigueras, Alfonso Barquilla García, Virginia Bellido Castañeda, Alejandro Berenguel Senén, Agustín Blanco Echevarría, Manuel Antonio Botana López, Ángel Brea Hernando, Miguel Brito Sanfiel, Laura CalsinaJuscafresa, María Gloria Cánovas Molina, Julio Antonio Carbayo Herencia, Eduardo Carrasco Carrasco, Amelia Carro, Marta Casañas Martínez, Luis Castilla-Guerra, José María Cepeda Rodrigo, Sergio Cinza-Sanjurjo, AlbertClarà, José Manuel Comas Samper, Alberto Cordero, Juan Cosin Sales, Javier de Juan Bagudá, Natalia de la Fuente, Elías Delgado, Esther DoizArtázcoz, María Durán Martínez, Javier Escalada, Carlos Escobar Cervantes, Daniel Escribano Pardo, Luis Estallo Laliena, Francisco Javier Félix Redondo, Jacinto Fernández Pardo, Jose María Fernández Rodriguez-Lacin, Juan Carlos Ferrer García, Manuel Frías Vargas, Andrés Galarza Tapia, Andrés García León, Aurora García Lerín, Lisardo García-Martín, Manuel Gargallo Fernández, Inés Gil Gil, Juan Girbés Borrás, Mercedes Guerra Requena, Carlos Guijarro Herraiz, Antonio Miguel Hernández Martínez, Sergio Hevia, Daiana Ibarretxe Gerediaga, Elena Iborra Ortega, Sergio Jansen Chaparro, Estíbaliz Jarauta Simón, Carlos Jericó Alba, Beatriz Jiménez Muñoz, Carlos Lahoz, Luis Leiva Hernando, Magdalena León Mazorra, María Eugenia López Valverde, Rosario Lorente Calvo, Jorge Jesús Martín Cañuelo, Sergio Martínez Hervas, María Ángeles Martínez López, Luis Masmiquel, Ángel Carlos Matía Cubillo, Agustín Medina Falcón, Esther Merino Lanza, Francisco M Morales-Pérez, Pilar Caridad Morata Barrado, Óscar Moreno-Pérez, Miren Morillas Bueno, Jose Daniel Mosquera Lozano, Ovidio Muñiz Grijalvo, Núria Muñoz Rivas, María Soledad Navas de Solís, Juan Carlos Obaya Rebollar, Emilio Ortega, Vicente Pallarés-Carratalá, Ignacio Párraga Martínez, Vicente Pascual Fuster, Carmen Peinado Adiego, Eva María Pereira López, M Antonia Pérez Lázaro, Antonio Pérez Pérez, Pedro J Pinés Corrales, Jose Polo García, Miguel Ángel Prieto Díaz, José Antonio Quindimil Vázquez, Teresa Rama Martínez, Rebeca Reyes García, Tomás Ripoll Vera, Enrique Rodilla Sala, Manuel Rodríguez Piñero, Víctor Rodríguez Sáenz de Buruaga, Antonio Ruiz García, Martín Ruiz Ortiz, José Manuel Ruiz Palomar, Adriana Saltijeral Cerezo, Julio Sánchez Álvarez, Ruth Sánchez Ortiga, Rosa María Sánchez-Hernández, Carlos Santos Altozano, Maria Seoane Vicente, Manuel Suárez Tembra, Cristina Tejera Pérez, Pablo Antonio Toledo Frías, Miguel TuréganoYedro, Pedro Valdivielso, Francisco Valls-Roca, Melina Vega de Ceniga, Elisa Velasco Valdazo, Rafael Vidal-Pérez, Alberto Zamora Cervantes.