Introducción
La migraña es el motivo neurológico de consulta más frecuente. Más del 80% de los pacientes con migraña sufren algún grado de discapacidad, lo que ha llevado a la Organización Mundial de la Salud (OMS) a incluir esta entidad entre los procesos más incapacitantes 1. Siguiendo las recomendaciones de la OMS en su Campaña Global frente a la migraña del año 2005, los Grupos de Estudio de Cefaleas de la Sociedad Española de Neurología (SEN), la Sociedad Española de Medicina de Familia y Comunitaria (SEMFYC), la Sociedad Española de Medicina Rural y Generalista (SEMERGEN) y de la Campaña decidieron llevar a cabo conjuntamente esta guía. Para ello se efectuó una búsqueda en MEDLINE utilizando los términos «migraine», «migraine treatment», «headache guidelines» y «migraine guidelines». Los artículos más relevantes fueron analizados, incluidas las referencias que consideramos de interés. Además, revisamos los libros de texto más importantes. Los estudios fueron clasificados de acuerdo a su nivel de evidencia (tabla 1). Por razones de espacio nos centraremos aquí en las recomendaciones del tratamiento farmacológico.
Tratamiento sintomático
El tratamiento abortivo de las crisis o sintomático es obligatorio en todos los pacientes migrañosos. Las medicaciones para el tratamiento de la crisis de migraña pueden dividirse en no específicas, específicas y coadyuvantes. Las medicaciones no específicas incluyen los analgésicos y los antiinflamatorios no esteroideos (AINE). Las específicas comprenden los ergóticos y los agonistas de los receptores 5-HT1B/D, comúnmente conocidos como «triptanes». Las medicaciones coadyuvantes son fundamentalmente antieméticos/procinéticos (domperidona, metoclopramida), necesarios en pacientes con náuseas y vómitos. Los analgésicos tienen una utilidad muy escasa en el tratamiento de la migraña por lo que hoy en día su indicación es muy limitada (migraña en la infancia y adolescencia).
Crisis leves-moderadas
Los pacientes con crisis leves a moderadas de migraña pueden ser tratados inicialmente con un AINE por vía oral, preferiblemente en combinación con metoclopramida o domperidona (nivel I). No todos los AINE son útiles en el tratamiento sintomático de la migraña. Los AINE con eficacia bien demostrada y disponibles en nuestro medio y sus dosis recomendadas se recogen en la tabla 2 2.
Crisis moderadas-graves
Probablemente por su bajo coste, los ergóticos son los medicamentos sintomáticos específicos más utilizados en nuestro país. Teniendo en cuenta la superior eficacia y el perfil más limpio de los triptanes, un reciente consenso de expertos llegó a la conclusión de que los ergóticos no están indicados en pacientes migrañosos de novo, en los que son siempre preferibles los triptanes (nivel III) 3. Los ergóticos pueden mantenerse en aquellos pacientes que los lleven utilizando largo tiempo con respuesta satisfactoria, no presenten contraindicaciones para su uso y tengan una baja frecuencia de crisis (no más de una a la semana).
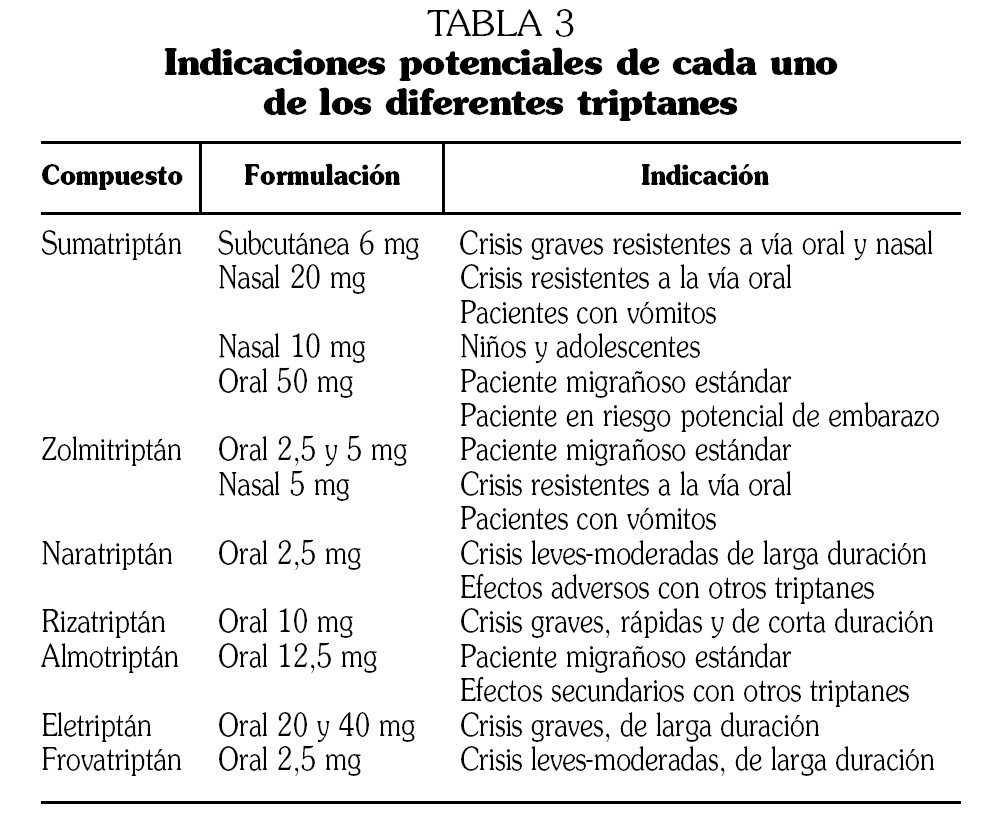
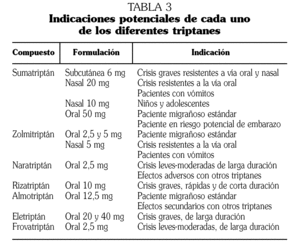
Los triptanes son fármacos con eficacia demostrada en el tratamiento sintomático de las crisis de migraña (nivel I) 4,5, y hoy en día son el tratamiento de elección de las crisis de migraña moderada-grave (nivel III). Los triptanes comercializados en nuestro país y sus indicaciones de elección aparecen recogidos en la tabla 3. Existen en este momento siete triptanes comercializados que no se diferencian en su mecanismo de acción o farmacodinámica, pero sí presentan diferencias farmacocinéticas relevantes que hacen que haya triptanes más adecuados para cada tipo de crisis. A diferencia de los ergóticos, son agonistas selectivos de los receptores 5-HT1B/1D. En los pacientes con náuseas o vómitos pueden utilizarse en formulación liotab o nasal. Si el paciente no responde a estas opciones, podemos utilizar la formulación subcutánea del sumatriptán.
Tratamiento sintomático en situaciones especiales
Los niños/adolescentes pueden beneficiarse de los analgésicos simples, tipo paracetamol, AINE o de sumatriptán nasal en dosis de 10 mg (nivel I) 6. En embarazadas podemos utilizar también, de forma episódica, naproxeno sódico o ibuprofeno y en caso de necesidad sumatriptán (nivel II), siempre previa información y consentimiento de la paciente 7.
Tratamiento preventivo
Aproximadamente un 25% de los pacientes que consultan por migraña necesitan del tratamiento preventivo. Es obligatorio en aquellos pacientes que precisen 10 o más tomas de medicación sintomática al mes, y está indicado en aquéllos que sufran tres o más crisis de migraña al mes. Los pacientes con auras prolongadas, o que contengan hemiparesia, afasia o clínica de tronco (coma, diploplía, etc.) también son subsidiarios de tratamiento preventivo, ya que el aura no responde al tratamiento sintomático (nivel III). El tratamiento preventivo de la migraña ha de mantenerse durante un plazo recomendable de seis meses, con un mínimo de tres meses (nivel III). En general, tras 6-12 meses de tratamiento debemos intentar la retirada del fármaco, preferiblemente de forma lenta en el transcurso de un mes. Como norma general, el tratamiento preventivo ha de ser empleado en monoterapia.
Tratamiento preventivo de la migraña con aura típica o sin aura
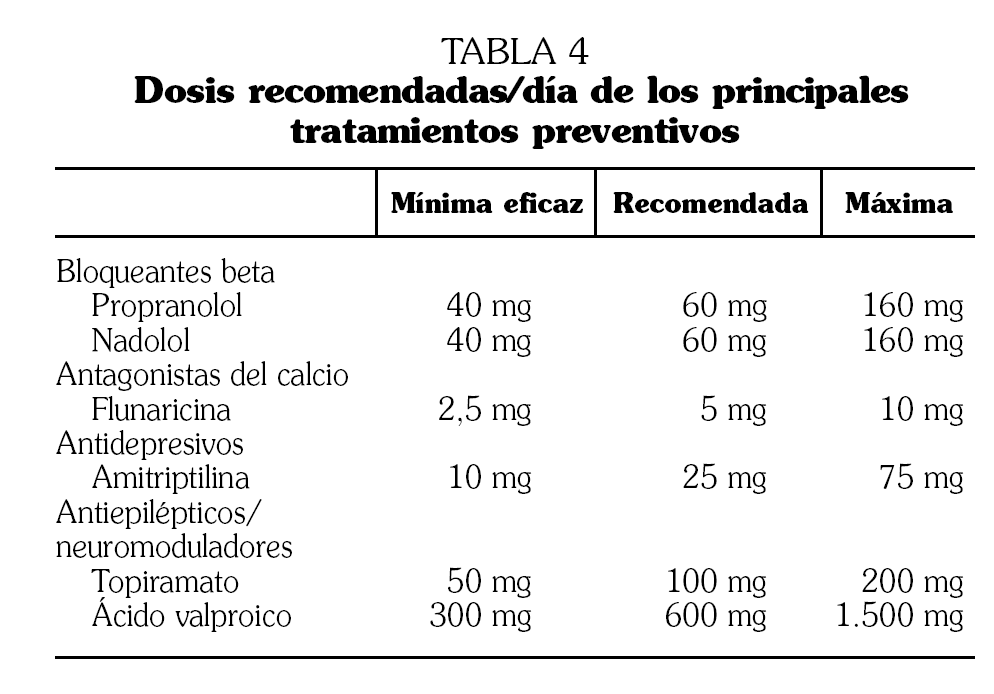
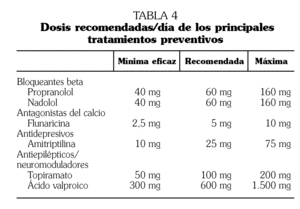
Los fármacos con eficacia demostrada en el tratamiento preventivo de la migraña estándar (sin aura o con aura típica) son: algunos bloqueantes beta, flunarizina, amitriptilina y algunos antiepilépticos (nivel I) 8. Las dosis recomendadas de estos fármacos son variables y aparecen recogidas en la tabla 4.
No todos los bloqueantes beta son útiles en el tratamiento de la migraña. Aquellos bloqueantes beta con eficacia demostrada en la prevención de la migraña son: propranolol, nadolol, atenolol y metoprolol (nivel I). El propranolol y el nadolol son los más empleados en nuestro medio. El propranolol tiene la ventaja de ser el fármaco con mayor experiencia en ensayos clínicos por lo que suele usarse como fármaco activo en ensayos comparativos, mientras que el nadolol tiene la ventaja de poder ser administrado en una única dosis diaria.
La amitriptilina es el único antidepresivo con eficacia demostrada en la prevención de la migraña. Fluoxetina y otros inhibidores de la recaptación de serotonina no han demostrado fehacientemente ser eficaces en la prevención de la migraña (nivel I) 8.
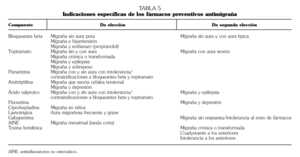
Los dos fármacos antiepilépticos con eficacia demostrada en la migraña son el ácido valproico y el topiramato (nivel I) 8,9. Sus indicaciones específicas se recogen en la tabla 5.
Migraña crónica
El manejo de pacientes con migraña crónica (más de 15 días al mes de dolor) es complejo. La mayoría de estos pacientes cuando consultan cumplen criterios de abuso de analgésicos. El tratamiento ha de incluir las siguientes medidas: 1) retirada brusca del analgésico-ergótico causante del abuso de medicación; 2) ciclo de AINE durante 2-3 semanas, autorizando triptanes (si no son causa de abuso) como tratamiento sintomático con el menor número de dosis posibles de fondo; y 3) tratamiento preventivo de fondo (nivel III). A pesar de que este último punto está muy discutido en la literatura, en nuestra experiencia la retirada del abuso por sí misma es insuficiente en la inmensa mayoría de nuestros pacientes. La opción de elección aquí es el topiramato, el único fármaco que ha demostrado consistentemente eficacia en el tratamiento preventivo de la migraña crónica o transformada (nivel II) 10. En caso de intolerancia podemos utilizar la combinación de amitriptilina nocturna (20-25 mg) junto con nadolol (60-80 mg/desayuno) u otro bloqueante beta (nivel III). Aquí podemos considerar añadir como tratamiento coadyuvante en pacientes seleccionados infiltraciones con toxina botulínica (nivel II) 11.
Situaciones especiales
En la edad infantil rigen las mismas recomendaciones que para adultos con migraña estándar: topiramato, bloqueantes beta o flunarizina como fármacos de elección (nivel II) 6. En la prevención de la migraña menstrual utilizaremos un ciclo semanal de AINE o de triptanes de semivida larga (frovatriptán o naratriptán) comenzando dos días antes de la fecha probable de la menstruación (nivel II). En el aura migrañosa frecuente o grave el tratamiento de elección es la lamotrigina, que ha demostrado eficacia específica en el tratamiento del aura migrañosa (nivel II). Por último, en pacientes embarazadas el tratamiento preventivo autorizado es el propranolol, que a ser posible ha de retirarse 2-3 semanas antes de la fecha probable del parto (nivel III).
Correspondencia:
J. Pascual.
Servicio de Neurología.
Hospital Universitario.
Paseo de San Vicente, 58-182.
37007 Salamanca. España.
Correo electrónico: juliopascual@telefonica.net
Aceptado para su publicación el 6 de noviembre de 2006.