G-008 - ANÁLISIS DE LA MORTALIDAD EN GRUPOS DE BAJO RIESGO POR CMBD EN EL SERVICIO DE MEDICINA INTERNA DEL HOSPITAL DE FUENLABRADA
1Medicina Interna. Hospital Universitario de Fuenlabrada. Fuenlabrada (Madrid). 2Facultad de Medicina. Universidad Rey Juan Carlos. Alcorcón (Madrid).
Objetivos: El CMBD registra la información de los episodios de alta. Agrupa los episodios asistenciales en diferentes grados de complejidad (GRDs), que se subdividen en 4 niveles de severidad y 4 de riesgo de mortalidad del 1 (bajo riesgo) al 4 (muy alto riesgo). El objetivo es revisar los pacientes fallecidos, inicialmente asignados a grupos de bajo riesgo de mortalidad (GRD 1 y 2).
Material y métodos: Estudio descriptivo transversal retrospectivo. Revisamos los exitus de Medicina Interna HUF, de 2017, clasificados como riesgo de mortalidad bajo (1 y 2) (fig.). Se comprobó “concordancia de codificación” entre el informe de alta (médicos) y diagnósticos incluidos en el CMBD (codificadores). La variable “Error” se refiere a la parte del proceso en la que se produce el fallo de clasificación.
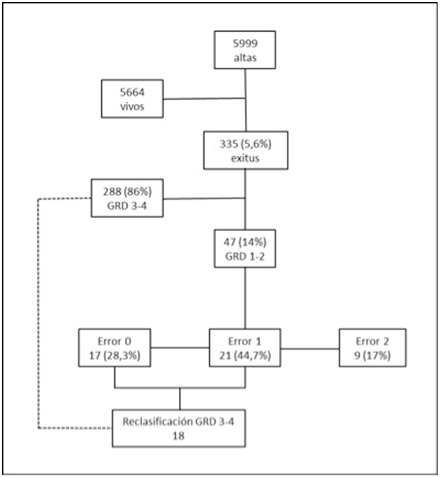
Resultados: En 2017 se dieron 5.999 altas, 5,58% (335) exitus. Identificamos 47 pacientes como de bajo riesgo de mortalidad (14%). Edad media 86,57 años, 72,3% mujeres, EM fue 7,37 días. La concordancia de codificación fue 87,2%. Se distinguieron 3 tipos de error: 0-Error en el informe médico, 17 pacientes (38,3%); 1-Error de codificación, 21 pacientes (44,7%); y 2-Sin error, 9 pacientes (17%).
Discusión: En el 38,3% existían errores en la elaboración del informe de alta, incluso la propia ausencia de informe de alta (6) o la utilización de palabras como “probable” o “posible”; también la omisión de diagnósticos que aportan peso al GRD. El 44,7% mostró errores de codificación, fundamentalmente por omitir complicaciones durante el ingreso aún registradas en el alta. Los algoritmos actuales no son capaces de otorgar a la variable edad el peso real que le correspondería. El 17% de los pacientes estuvieron bien codificados.
Conclusiones: Solo el 17% de los pacientes está correctamente asignado al grupo de bajo riesgo de mortalidad. El resto no lo estaban, por un error de codificación o un informe clínico mal elaborado. Señalamos la importancia de realizar informes completos de exitus en MI y el trabajo conjunto entre clínicos y codificadores.
Bibliografía
- Zapatero A, Barba R, Canora J, Losa J, Plaza S, Marco J y Grupo de Gestión Clínica SEMI. Mortalidad en los servicios de medicina interna. Med Clin. 2010;134(1):6-12.








