La hipertensión arterial (HTA) es el principal factor de riesgo de enfermedad cardiovascular. Aunque es un problema global, independiente de la situación económica, región, raza o cultura, los datos disponibles con respecto a Latinoamérica no son muy abundantes. Por otra parte, las guías clínicas enfatizan la importancia de obtener lecturas fiables de la presión arterial. Por ello, se recomienda el uso de la monitorización ambulatoria de la presión arterial (MAPA), que mejora su precisión y reproducibilidad, ayudando a un mejor diagnóstico, en la toma de decisiones terapéuticas, y representa una mejor estimación pronóstica que las medidas en consulta.
Lamentablemente, no existe ningún registro prospectivo global de MAPA para toda Latinoamérica que analice la prevalencia de HTA, el grado de su conocimiento, su porcentaje de tratamiento y el grado de control. En consecuencia, los autores de este artículo consideran prioritaria su puesta en marcha.
Hypertension (HT) is one of the main risk factors for cardiovascular disease. Although it is a global problem, independently of economic situation, region, race or culture, the data available on Latin America are limited. Clinical guidelines emphasise the importance of obtaining reliable blood pressure readings. For this reason, the use of ambulatory blood pressure monitoring (ABPM) is recommended. This improves precision and reproducibility, resulting in better diagnosing and therapeutic decision-making, and constitutes a better estimation of prognosis than office measurements.
Unfortunately, there is no global prospective ABPM registry for all of Latin America that analyses HT prevalence, the level of knowledge about it, treatment percentage and the degree of control. Consequently, the authors of this article consider its implementation a priority.
La hipertensión arterial (HTA) es el principal factor de riesgo de la enfermedad cardiovascular (ECV), con una fracción atribuible poblacional de un 22,3% en el mundo y un 26,5% en los países de ingresos medios, entre los que se encuentran los países latinoamericanos1. A partir de 115/75mmHg, se establece un aumento de la presión arterial sistólica (PAS) de 20 mmHG o de la presión arterial diastólica (PAD) de 10 mmHG que duplica el riesgo de ECV2.
En un análisis sistemático de 87 factores de riesgo cardiovascular (CV), realizado en la población de 204 países en el período 1990-2019, la HTA, definida como la elevación sostenida de las cifras de presión arterial (PA) ≥ 140/90mmHg, fue el principal factor de mortalidad a nivel mundial, con un total de 10,8 millones de todas las muertes de 20193.
Aunque se ha comprobado de forma inequívoca que la HTA es un problema global4, independientemente de la situación económica5, región, raza o cultura, los datos disponibles con respecto a los países de Latinoamérica (LATAM) no son muy abundantes.
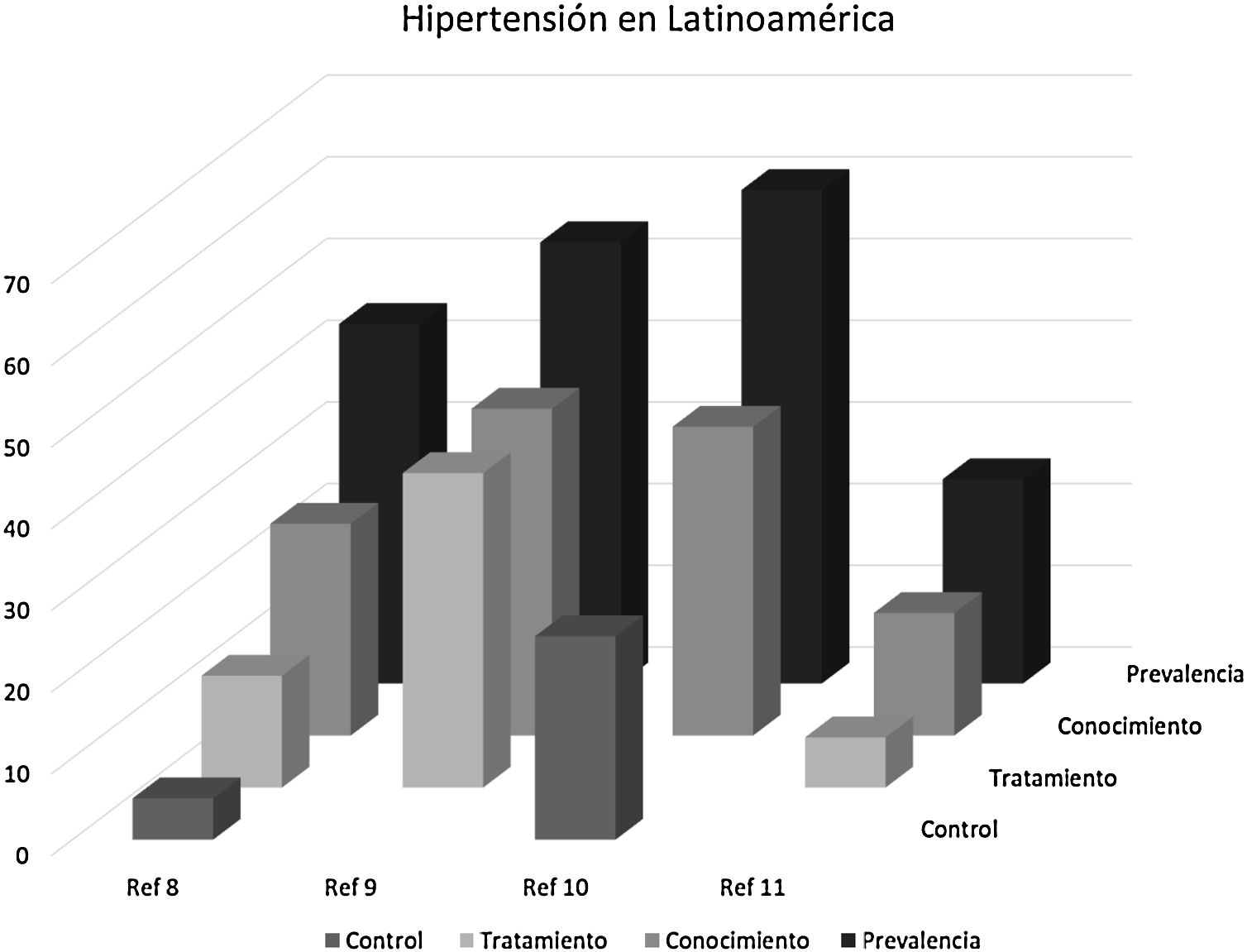
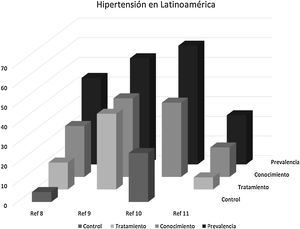
Situación de la HTA en LatinoaméricaEn los países de LATAM se calcula que la HTA es responsable del 1,6 millones de muertes anuales por ECV, de las cuales 500.000 ocurren antes de los 70 años6. Asimismo, la HTA es el principal factor de riesgo de enfermedad coronaria (EC) y cerebrovascular (ACV), que afecta entre el 20 y el 40% de los adultos latinoamericanos6,7. No obstante, en lo que concierne a LATAM, los datos disponibles son escasos y de difícil acceso (fig. 1).
Situación de la hipertensión en Latinoamérica según las publicaciones disponibles.
En los gráficos de barras se muestra, la prevalencia, conocimiento, tratamiento y control de la HTA, según los datos disponibles.
Fuente: Lamelas et al.8, Barbosa et al.9, González-Rivas et al.10 y Whelton et al.11.
Los datos publicados muestran una situación que está lejos de ser adecuada. Así, en un estudio transversal reciente que incluyó a 33.276 individuos (con una edad promedio de 52 años y el 60% mujeres) de comunidades urbanas (68%) y rurales (32%), pertenecientes a 6países de América Latina (Argentina, Brasil, Chile, Colombia, Perú y Uruguay), se reportó una prevalencia de HTA del 44%, definida según el criterio de las Guías Latinoamericanas de Hipertensión (PA ≥ 140/90mmHg). Aunque el 58,9% de los pacientes conocían su diagnóstico de HTA, solo el 53,3% recibía tratamiento y, de ellos, únicamente el 37,6% tenía controlada la HTA (PA<140/90mmHg)8.
Por otra parte, la iniciativa Mayo Mes de la Medición (MMM) del 2017, una encuesta transversal de voluntarios mayores de 18 años, implementada en 18 países de LATAM y el Caribe, que incluyó a un total de 105.246 individuos con un promedio de edad de 48,6 años, mostró que 42.328 (40,4%) eran hipertensos. Además, la prevalencia de otros factores de riesgo CV fue más elevada en los hipertensos9.
En el Estudio Venezolano de Salud Cardiometabólica (EVESCAM)10, en el que se realizó un muestreo por conglomerados, aleatorizado, transversal y representativo de la población nacional de Venezuela, la prevalencia cruda de HTA, según los criterios de las guías de la AHA/ACC del 201711, fue del 60,4%. La prevalencia de PA no controlada (≥ 130/80mmHg) en sujetos con diagnóstico de HTA y tratamiento antihipertensivo fue del 66,8% en hombres y del 65,8% en mujeres. Según este estudio, el número total estimado de sujetos con HTA en Venezuela es de 11 millones, de los que solo están controlados alrededor de 1,8 millones de personas.
En Brasil12 la prevalencia actual estimada de HTA es del 32,3% y las tasas de control de PA en pacientes tratados por cardiólogos es del 60,6%13,14, sin que se aprecien diferencias significativas entre etnias.
En México se han realizado en los últimos 20 años 5encuestas nacionales probabilísticas (ENSA 2000, ENASANUT 2006, 201214, 201615 y 2018-1916) y 2encuestas oportunísticas MMM-18 y MMM-1917 que incluyen información sobre HTA, su prevalencia, conocimiento previo, tratamiento y consecución de metas de HTA en el país. Los datos de las encuestas probabilísticas muestran que la prevalencia de HTA (PA ≥140/90mmHg) disminuyó del 31,6% en 2012 al 25,5% en 2016, probablemente por el uso, en esta última encuesta, de equipos automatizados de PA. No obstante, la proporción de conocimiento previo ha ido en aumento, siendo del 39, el 50 y el 60 en las 3encuestas posteriores (2006, 2012 y 2016).
Entre los 39.700 participantes en la encuesta MMM-19 se constató que 10.140 (25,5%) eran hipertensos y de estos el 43,8% conocía su enfermedad. De todos los participantes con HTA solo el 41,7% tomaba medicación antihipertensiva y de estos 4.244 con tratamiento el 66,8% tenía la PA controlada (< 140/90mmHg). Respecto al tipo de tratamiento, el 60% de los pacientes recibía monoterapia antihipertensiva; el 20%, terapia doble y el 10%, terapia triple.
Existen también algunos estudios realizados en poblaciones especificas o con criterios diagnósticos diferentes. En este sentido, un metaanálisis realizado en Brasil que evaluó la prevalencia de la HTA en poblaciones indígenas mostró una prevalencia combinada de HTA del 6,2% en 1970, cifra que fue incrementándose en un 0,7% anual desde 1970 a 2014 hasta alcanzar el 30,1%18.
Es muy importante señalar que apenas se conocen datos de prevalencia, tratamiento y control de la población de raza negra en los países latinoamericanos y del Caribe, así como de la población que vive permanentemente en alturas superiores a 3.000 m en el altiplano andino.
Además, en toda LATAM existe un considerable infradiagnóstico del proceso, así como un tratamiento y control insuficientes de la PA, sobre todo en los países con bajos o medios ingresos económicos5. Por tanto, es obvia la urgente y absoluta necesidad de desarrollar estrategias de detección, prevención, tratamiento y control de la HTA de manera efectiva en todo el continente.
Estrategias para controlar la HTA en LatinoaméricaLos resultados expuestos demuestran la alta prevalencia de HTA en LATAM, así como sus bajas tasas de conocimiento, tratamiento y control, lo que acentúa la importancia que tiene la HTA como factor principal de riesgo para la enfermedad CV y mortalidad de cualquier causa19. De todo ello se deriva, como se ha mencionado anteriormente, la urgente necesidad de desarrollar estrategias para prevenir, detectar, tratar y controlar la HTA de manera efectiva en todos los países, como algunas estrategias novedosas que han sido20 o se están probando en algunos países de la región21.
El papel de la HTA no se restringe a ser una mera causa de enfermedad CV pues al modular su historia natural se constituye en un factor pronóstico22,23 para el desarrollo de las enfermedades CV y renales24,25.
Afortunadamente, se ha demostrado que la reducción de la PA en los pacientes hipertensos se acompaña de la reducción de la incidencia de enfermedad CV26. También se ha documentado una relación inversa entre la PAD y la EC, con la presencia de una curva en forma de J, con poca o ninguna evidencia de que esta curva en J se presente en las complicaciones del cerebro o el riñón. Respeto a las cifras de PAS, la presencia de una curva en J no se ha demostrado para los eventos coronarios, cerebrovasculares o renales27.
En el estudio HOPE-3, el 28% de los 12.500 participantes reclutados procedían de distintos países latinoamericanos, tales como Argentina, Brasil, Colombia y Ecuador. Este estudio, con una muestra representativa de la población de América Latina, demostró que el descenso de la PA con un tratamiento estandarizado consistente en una combinación a mitad de la dosis máxima de 2antihipertensivos (candesartán más hidroclorotiazida) reducía el objetivo primario compuesto de muerte CV, infarto de miocardio y ACV únicamente en aquellos individuos cuya PAS fue superior a 143mmHg28.
Aunque después de la reciente publicación del estudio Sprint29, se ha insistido en el beneficio de la reducción intensiva de la PA. Es necesario resaltar que en el momento actual existe todavía controversia sobre la disminución intensiva de la PA en algunas situaciones clínicas específicas, por lo que alcanzar metas más bajas de 130/80mmHg no es una recomendación general, sino reservada a algunas situaciones determinadas30.
Medidas ambulatorias para el control de la HTA en LatinoaméricaTodas las guías clínicas actuales enfatizan la importancia de obtener lecturas fiables de la PA en pacientes con HTA y comorbilidades7,20,24,25,31.
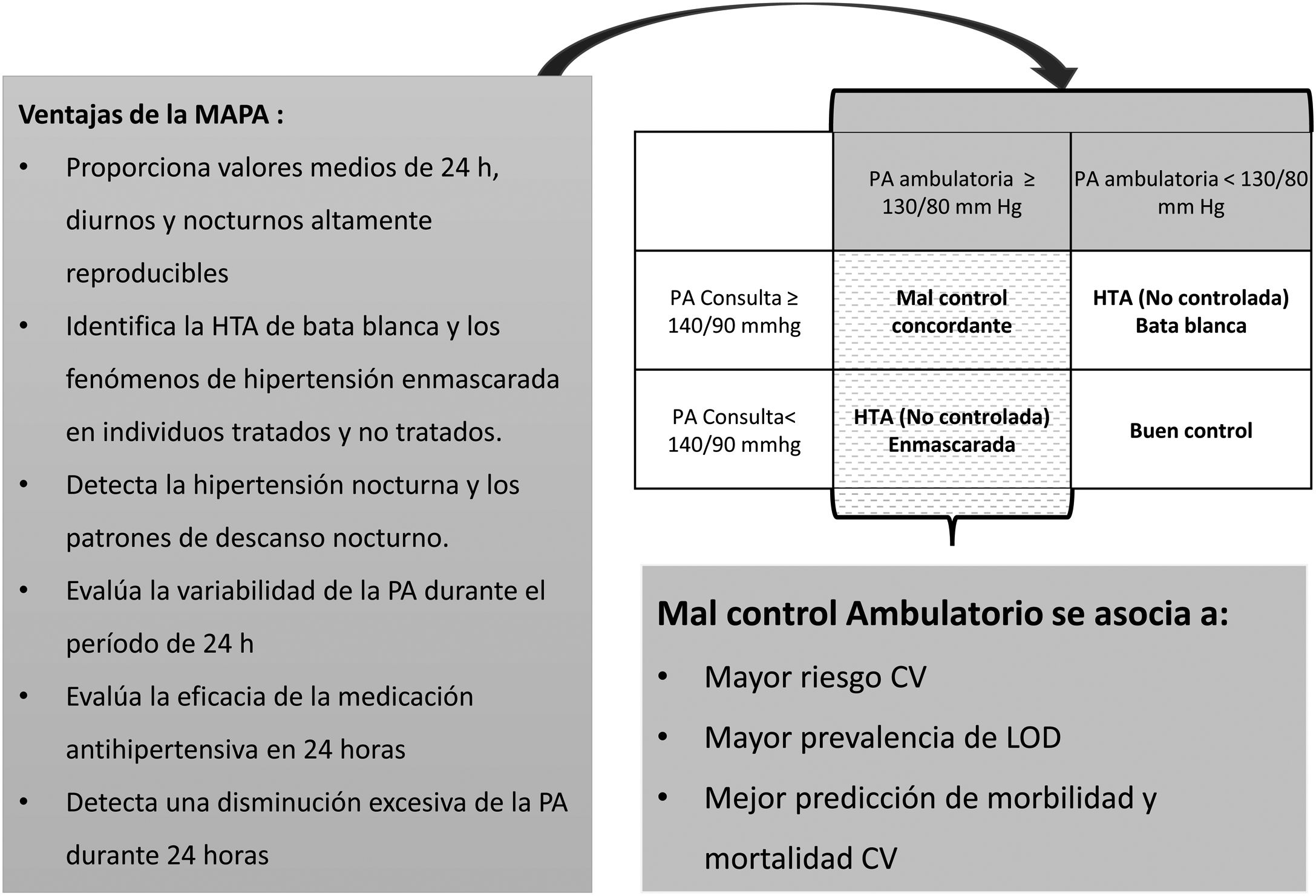
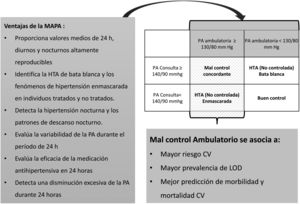
Aunque el papel pronóstico de la PA es innegable en la ECV32, debemos tener en cuenta que la mayor parte de los datos disponibles se basan en cifras de la PA braquial aisladas obtenidas en la consulta por el método convencional, sujetas por tanto a gran variabilidad por la cantidad de factores que influyen en esta medida. El uso de la automedida de la PA en el domicilio particular (AMPA) mejora su precisión y reproducibilidad33. Las guías clínicas más recientes recomiendan una utilización más amplia de las medidas ambulatorias, fuera de la consulta, tanto para confirmar el diagnóstico de HTA como para ayudar a la toma de decisiones terapéuticas durante el seguimiento, mediante monitorización ambulatoria de la PA durante el período de 24 h (MAPA) o mediante AMPA31. En la figura 2 se resumen las recomendaciones y ventajas de la MAPA.
Además, los datos actualmente disponibles sugieren que las medidas de la PA ambulatoria representan una estimación pronóstica mejor que las medidas de PA en consulta31: tanto las cifras medias durante el período de descanso, habitualmente nocturno, como el patrón circadiano de reducción nocturna se relacionan mejor con la lesión de órgano diana y la ECV que la medida clínica31.
Entre las diferentes asociaciones halladas se ha observado que el patrón nocturno no reductor de la PA (patrón no-dipper) se correlaciona con una mayor morbimortalidad CV32. Asimismo, se ha observado que en pacientes con HTA no tratada previamente, las cifras de PA nocturna medidas por MAPA son el mejor predictor de eventos CV, cerebrovasculares y renales32.
La utilización de la medición ambulatoria de la PA y su comparación con las medidas de PA clínica han permitido definir situaciones de discordancia entre ambas, tanto en sujetos normotensos no tratados como en pacientes hipertensos, que conocemos como HTA clínica aislada (HTA de bata blanca) y HTA enmascarada31. La primera consiste en la elevación de la PA en la consulta con medida ambulatoria normal, mientras que la segunda viene definida por la presencia de cifras de PA en la consulta persistentemente normales con cifras ambulatorias en el rango hipertensivo (fig. 2). Además, las medidas ambulatorias de PA en sujetos tratados permiten detectar la presencia de HTAE no controlada (situación de HTAE en pacientes tratados) y su prevalencia (11,1%), así como la presencia de HTA clínica aislada no controlada (HTA de bata blanca en pacientes tratados) y su prevalencia (15,4%). Estas 2situaciones son frecuentes y solo detectables mediante el uso conjunto de las medidas en consulta y ambulatorias.
La importancia de detectar las situaciones de HTA enmascarada radica en su asociación a un mayor riesgo CV33,34 y a una mayor prevalencia de lesión de órgano diana35, por lo que el uso de la medida ambulatoria de PA mejora la predicción de morbimortalidad CV35-38. Este aspecto particularmente relevante, según se ha descrito, muestra una mayor morbimortalidad en los pacientes con HTA nocturna31 y cabe recordar que esta condición es únicamente detectable mediante el uso de MAPA (fig. 2).
La distinta prevalencia descrita de HTAE por varios autores se debe al hecho de que en esta denominación se han incluido indistintamente diferentes situaciones clínicas correspondientes tanto a pacientes tratados y no tratados, como a sujetos normotensos sin tratamiento que presentan cifras de PA por MAPA que superan los límites de normalidad.
Por otra parte, en varios estudios publicados se han utilizado diferentes definiciones de buen control de la PA ambulatoria por el uso de distintos períodos de referencia como patrón de normalidad, sea el de 24 h, el de actividad o el de descanso. Además, es posible que la metodología de medida de la PA en las propias consultas también haya influido en los resultados descritos.
Por todo ello se hace necesario uniformar la metodología de medida de la PA mediante MAPA y AMPA.
Reflexión finalLamentablemente, estos datos no están disponibles para su análisis en la población latinoamericana, pues hasta el momento no se ha realizado ningún registro prospectivo global que recopile la información para toda LATAM, incluyendo prevalencia de HTA, el grado de conocimiento por los propios pacientes, el número de pacientes en tratamiento y el número de hipertensos controlados.
Tan solo el registro Artemis, que analizó datos de 14.143 pacientes de 27 países de los 5continentes, incluyó datos de 1.273 pacientes del continente americano (Argentina, Brasil, Canadá, México y Venezuela)39.
En consecuencia, los autores de este artículo consideran prioritaria la puesta en marcha de un registro latinoamericano de MAPA donde se pueda analizar entre otros: la influencia de factores como las cifras medias diurnas y nocturnas de PAS y PAD; el perfil circadiano de ambos componentes de PA; el modelo de cambio de PA durante el sueño respecto a la vigilia, o el perfil de cambio de PA en las horas del despertar en esta población y en sus diferentes áreas geográficas, etnias, estratos sociales, etc.
El registro debe también permitir la evaluación de la efectividad de las diferentes estrategias terapéuticas antihipertensivas y su impacto a largo plazo en la disminución de desenlaces cardio-cerebro-reno-vasculares.
La existencia actual de redes de trabajo en las que participan profesionales de diferentes países latinoamericanos con experiencias positivas en trabajos colaborativos previos garantiza la viabilidad de la implementación inmediata del registro para resolver esta urgente necesidad.
FinanciaciónNinguna.
Conflicto de interesesLos autores declaran que no tienen conflictos de intereses.