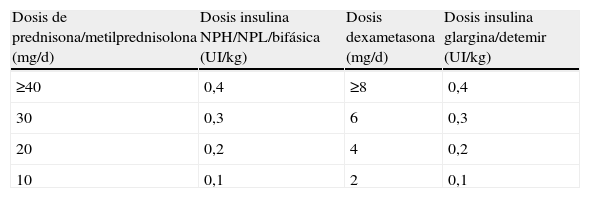
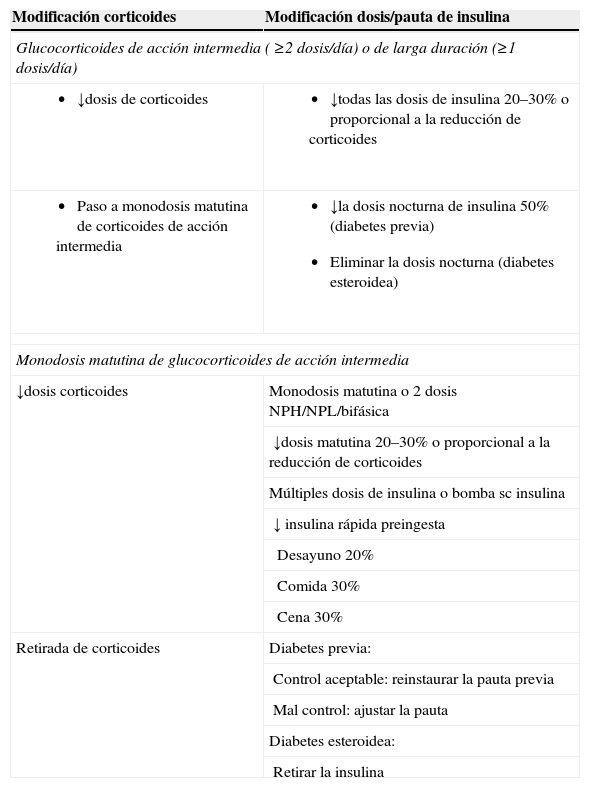
La hiperglucemia inducida por corticoides es un problema frecuente, que en la práctica clínica habitual puede generar ingresos hospitalarios, prolongación de los mismos y visitas urgentes reiteradas sin una adecuada solución del problema. Aún así sigue siendo un problema infravalorado tanto por lo que refiere al diagnóstico, como sobretodo, al tratamiento. A ello contribuye la diversidad de preparados y pautas de administración de corticoides, y sobre todo la escasa implicación por parte de los profesionales que prescriben corticoides y la ausencia de estudios clínicos y recomendaciones específicas para el diagnóstico y tratamiento.
En este artículo revisamos la fisiopatología de la hiperglucemia inducida por glucocorticoides y proponemos unas estrategias para su manejo, basadas en la situación clínica y el patrón de hiperglucemia previsible según el tipo y pauta de administración de los glucocorticoides.
Glucocorticoid-induced hyperglycemia is a frequent problem. In the general clinical practice, it may generate hospital admissions, their prolongation and repeated emergency visits without obtaining an adequate solution to the problem. Even so, this problem continues to be undervalued in terms of diagnosis, and especially, treatment. The diversity of preparations and dosing schedules of corticosteroids, and above all, the low level of involvement by the professionals who prescribe steroids and the absence of clinical studies and specific recommendations for diagnosis and treatment, contribute to this.
In this paper we review the pathophysiology of glucocorticoid-induced hyperglycemia and propose some strategies for their management, based on the clinical situation and the predictable pattern of hyperglycemia according to the type and schedule of glucocorticoids administration.
Artículo
Diríjase desde aquí a la web de la >>>FESEMI<<< e inicie sesión mediante el formulario que se encuentra en la barra superior, pulsando sobre el candado.
Una vez autentificado, en la misma web de FESEMI, en el menú superior, elija la opción deseada.

>>>FESEMI<<<